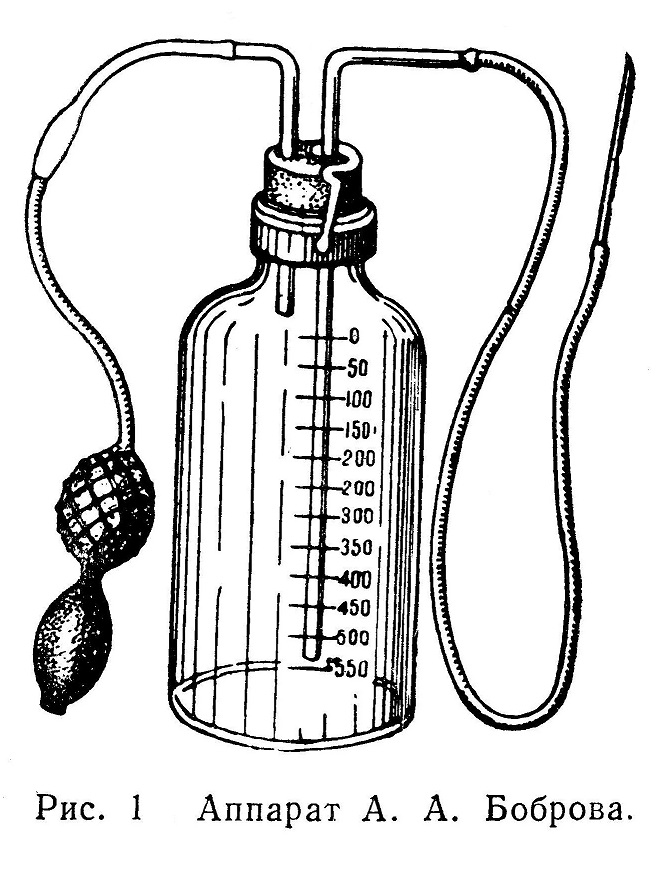
Подкожные впрыскивания производят, чтобы ввести в организм какие-либо лекарственные вещества. Преимуществом этого способа введения лекарств является их непосредственное поступление в жидкости тканей через лимфатические сосуды, а через них в кровь, что обеспечивает быстрый эффект их действия на организм. Техника подкожных впрыскиваний следующая. Для впрыскивания обычно пользуются стеклянным шприцем системы «Рекорд». К шприцу приспособлены специальные иглы, которые представляют собой очень тонкие из нержавеющего металла трубки различной длины и толщины, косо отсеченные и заточенные на одном конце. Другой конец трубочки вделан в канюлю, при помощи которой иглу надевают на узкий кончик шприца. Во избежание закупорки тонкого просвета иглы частичками тканей, накипью и т. п., а также свернувшейся кровью или лимфой, иглы хранят с введенной в них тонкой проволочкой — мандреном. Перед каждой инъекцией шприц с иглой необходимо прокипятить. Следует извлечь поршень из шприца и кипятить его отдельно, в противном случае расширившийся от нагревания металлический поршень плотно прилегает к стеклу шприца и извлечь его оттуда потом трудно. Дав поршню остыть, вдвигают его в шприц. Перед тем как надеть иглу на шприц, необходимо тщательно проверить, исправна ли игла, не согнута ли она, что обычно происходит в месте соединения иглы с манжеткой. Это затрудняет прохождение жидкости через иглу, и тогда иглу легко можно сломать. Раствор лекарства насасывают в шприц или через иглу, или прямо через кончик шприца. Можно также влить лекарство прямо в шприц. Иглу надевают на шприц стерильным анатомическим пинцетом. Подкожно вводить лекарство можно в любом месте тела. Однако чаще всего для инъекции используют участок кожи, богатый рыхлой подкожной клетчаткой и удаленный от наиболее подвижных отделов тела и рабочих поверхностей (задняя поверхность верхней трети плеча, кожа спины, бедра). Выбрав место для укола, его дезинфицируют, смазывая йодной настойкой или протирая спиртом. Кожу захватывают в складку между указательным и большим пальцем левой руки; иглу вкалывают в кожу под углом в 45° на глубину 2 — 3 см и, надавливая на поршень большим пальцем правой руки, вводят лекарственное вещество в подкожную клетчатку. Следует избегать впрыскивания лекарства в самую кожу, так как при этом образуется болезненный желвак, а в некоторых случаях может наступить даже частичное омертвение кожи. Перед каждым впрыскиванием нужно тщательно проверить по этикетке состав лекарства во избежание введения не того лекарства, которое нужно. Особенно это необходимо помнить при введении сильнодействующих средств. Перед впрыскиванием лекарства нужно удалить из шприца пузырьки воздуха, держа шприц иглой кверху и надавливая на поршень, пока не брызнет струя жидкости. Для впрыскивания маслянистых (камфарное масло) и коллоидных (экмолин, колларгол) растворов берут более толстые иглы. Некоторые лекарственные вещества (пенициллин, стрептомицин, хинин, органопрепараты, а также кровь при ауто гемотерапии) впрыскивают в мышцы в расчете на более медленное и постепенное всасывание. Обычно для этого выбирают ягодичные мышцы. Иглу вкалывают перпендикулярно к коже на глубину 4 — 5 см и медленно вводят жидкость; по извлечении иглы место вкола слегка массируют. При многократных впрыскиваниях их делают поочередно то в одну, то в другую сторону. Внутримышечные инъекции следует производить в верхние сегменты ягодичной мышцы, так как при впрыскивании в нижние ее отделы можно ввести лекарство в седалищный нерв, что может вызвать сильные боли. Перед вколом иглы следует предупредить больного о предстоящем слегка болезненном ощущении, иначе больной может сделать резкое движение и сломать иглу, которую потом не всегда легко найти и удалить. Если же это случится, то нужно тут же удалить иглу, произведя разрез по ходу ее канала; при этом применяют местное обезболивание. Для введения в организм больших количеств жидкости (физиологический раствор, раствор глюкозы и др.) пользуются специальными приборами. Жидкость вводят в рыхлую подкожную клетчатку. Удобным местом для таких инъекций является наружная боковая поверхность бедра. Наиболее распространенным аппаратом для вливания жидкости является аппарат А. А. Боброва (рис. 1).
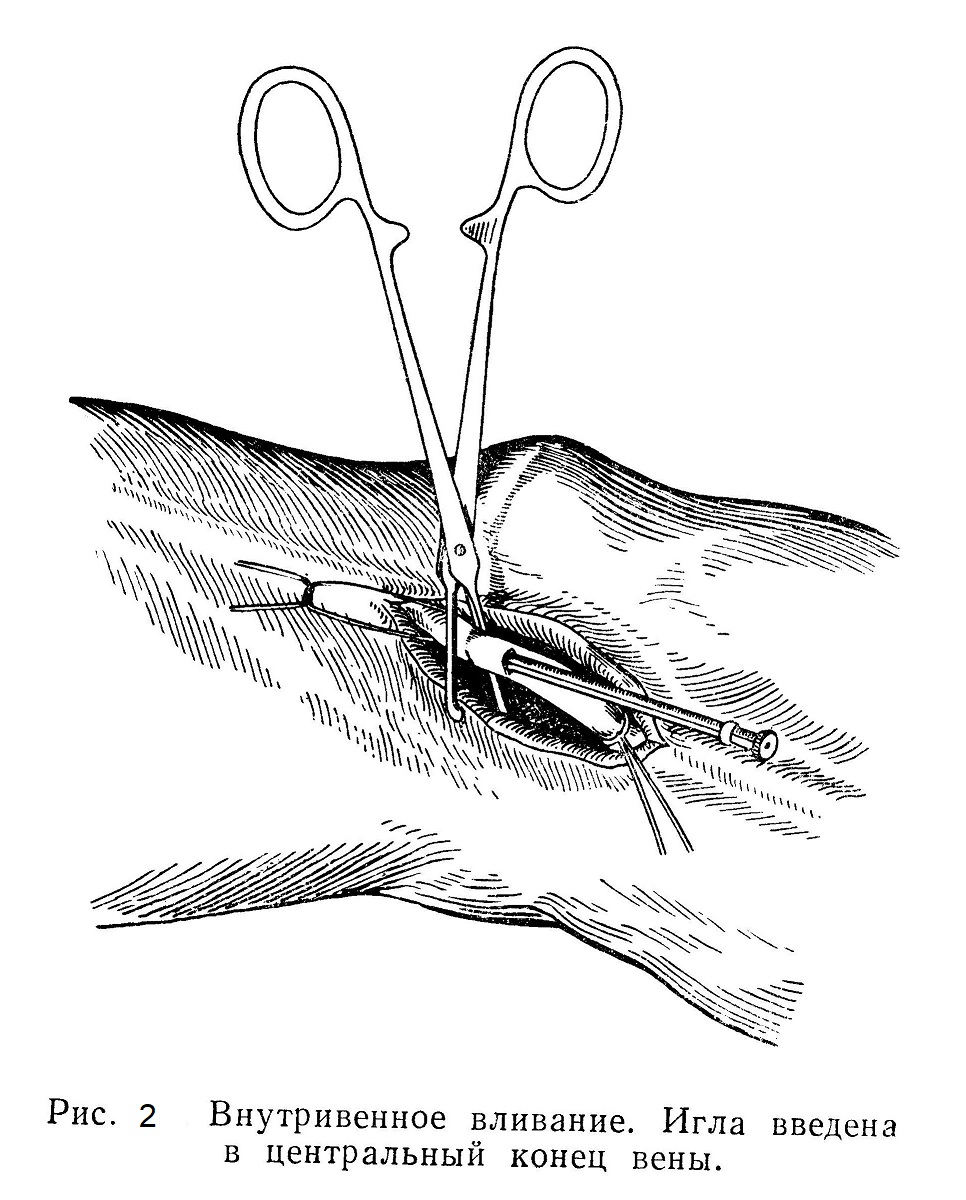
Этот аппарат состоит из градуированного стеклянного баллона (банки) емкостью в 1 л, герметически закрытого резиновой пробкой, прочно придавленной металлическими пружинками. В резиновой пробке имеется два отверстия, через которые введены стеклянные трубки; из них одна, через которую должна вытекать жидкость, доходит до дна баллона, а другая, через которую нагнетается воздух, только слегка выходит за пределы пробки. На концы этих стеклянных трубок надеты резиновые трубки; из них одна, более длинная, соединяется с иглой, которую вкалывают под кожу; другая соединяется с двумя грушевидными резиновыми баллонами, которыми нагнетают воздух в баллон. К аппарату приспособлены специальные толстые иглы. Иглы, как и весь аппарат (баллон, пробки, все трубки), перед каждым употреблением кипятят. Вводимый раствор должен быть стерильным. Обычно его готовят заранее и хранят в запасе. При введении раствор предварительно согревают, ставя в таз с горячей водой. Температура раствора не должна превышать 38°. Техника введения иглы под кожу обычная. Необходимо только еще строже следить за тем, чтобы игла вошла в подкожную клетчатку, а не в кожу. Во избежание попадания воздуха под кожу сначала несколько раз сжимают баллон и вкалывают иглу только после того, как из нее показалась струя жидкости. Вливание производят медленно. О количестве введенной жидкости судят по ее уровню в баллоне; по имеющейся градуировке можно точно определить количество введенной жидкости. Легким массирующим движением руки можно слегка расширить площадь распространения этой жидкости. Обычно за один прием в одно и тоже место удается ввести не больше 400 — 500 мл. При введении большего количества появляется сильное покраснение ткани и значительная боль. Если же необходимо ввести жидкость в количестве выше указанного предела, то ее вливают в другое место. По окончании вливания иглу извлекают и место вкола закрывают повязкой или наклейкой. Перед введением раствора под кожу необходимо строго проконтролировать его состав. Известны случаи, когда вместо физиологического раствора под кожу вводили концентрированный 10% раствор хлористого натрия или хлористого кальция и т. п., что вызывало обширный некроз кожи. Если нужно ввести в организм сразу и быстро большое количество жидкости, например при остром малокровии в результате кровопотери или при шоке, ее вводят непосредственно в вену. Самым удобным местом для вливания является вена локтевого сгиба (ѵ. mediana cubiti) как наиболее толстая, мало смещающаяся и расположенная наиболее поверхностно. Для того чтобы эта вена набухла и стала хорошо видна, накладывают жгут на середину плеча; жгут не должен особенно сильно сдавливать руку, чтобы не затруднить притока артериальной крови. Если вена хорошо развита и видна, то можно вколоть иглу прямо через кожу, держа ее под углом в 45°, после чего жгут снимают. Если игла попала в вену, то жидкость потечет свободно в венозное русло; если же игла в вену не попала, то жидкость будет изливаться в клетчатку, что сразу обнаруживается вследствие появления желвака. В последнем случае иглу извлекают и вводят повторно. Если вена выражена плохо или прикрыта слоем клетчатки, лучше сразу обнажить ее небольшим разрезом и ввести иглу под контролем зрения. Это делают таким образом: по линии предполагаемого разреза вводят 0,5% раствор новокаина, проводят небольшой, лучше всего поперечный, разрез над веной и тупо выделяют ее из клетчатки на протяжении 2 — 3 см. После этого вена хорошо видна, и в нее легко ввести иглу по ходу тока венозной крови. Если и таким путем не удается ввести иглу, то на периферический приводящий конец вены накладывают лигатуру, а на центральный отводящий конец — зажим; на стенке вены тонкими ножницами делают небольшое отверстие в виде лоскута и через него вводят иглу; зажим с отводящего отрезка вены снимают, и жидкость течет в вену (рис. 2).
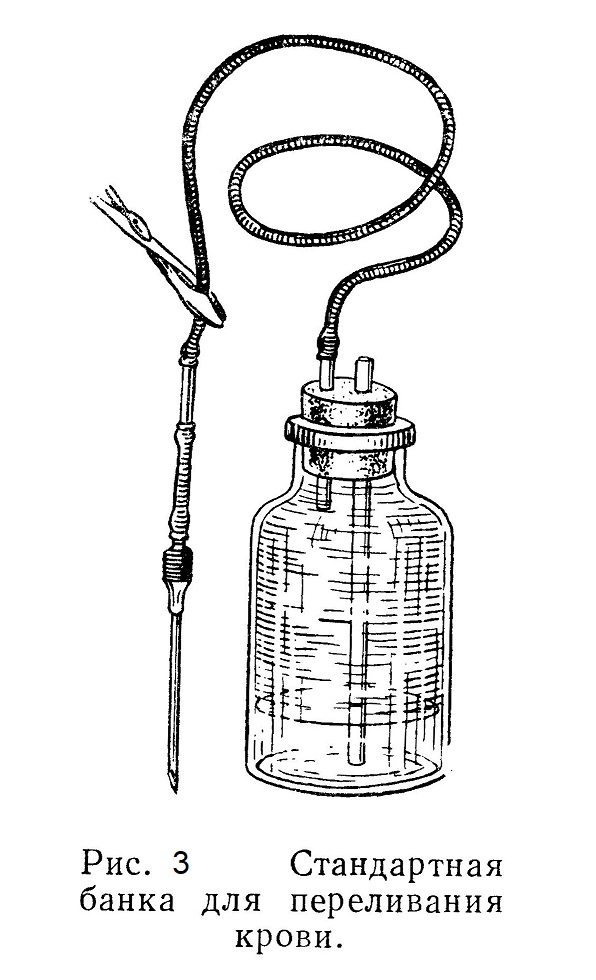
По окончании вливания вену выше отверстия перевязывают заранее подведенной под нее лигатурой и накладывают 1 — 2 шва (скобки) на кожную рану. Если больному необходимо ввести в кровяное русло большое количество жидкости (при септических заболеваниях, как мера борьбы с шоком), ее вводят в вену по каплям. Для этого служит специальный прибор (см. рис. 3), обеспечивающий капельное поступление жидкости в кровь.
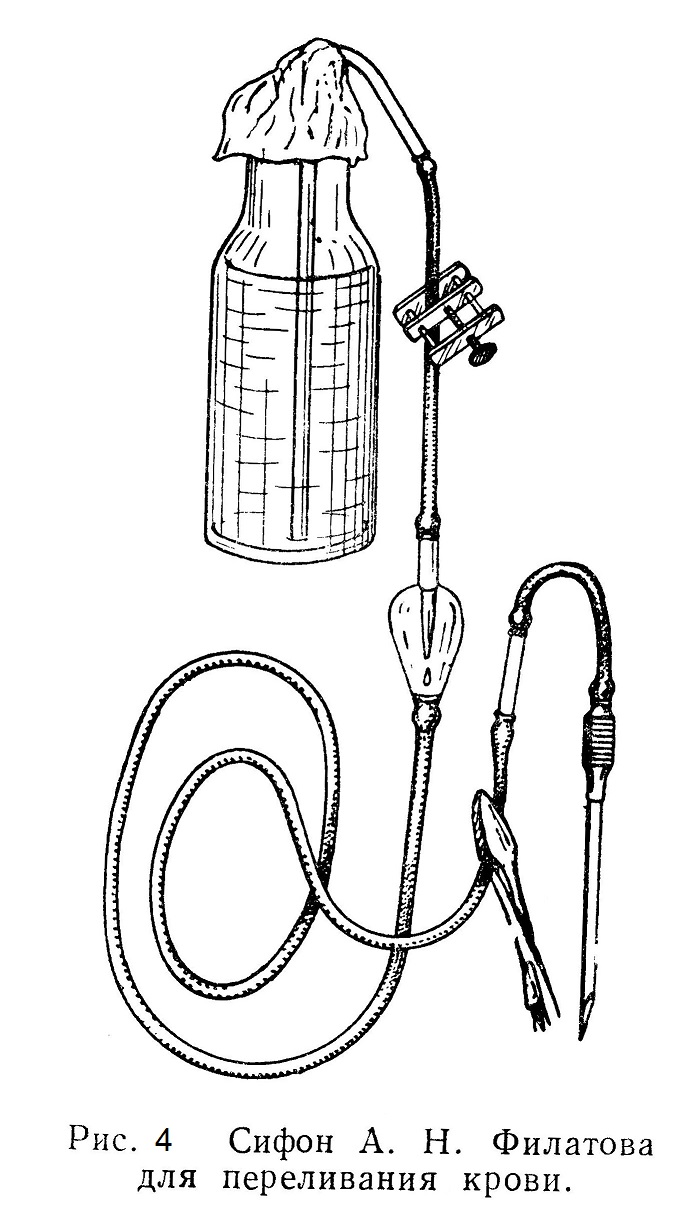
При таком способе удается вводить в организм до 3 л жидкости и более без вреда для сердца. Капельным методом пользуются для введения в вену переливаемой крови, лекарственных и наркотических веществ (гексенал). Пункция вены Пункция вены, применяемая очень часто, производится для взятия крови с диагностической или лечебной целью (аутогемотерапия, взятие крови у доноров, кровопускание и т. п.), а также для введения лекарственных веществ. Местом для пункции обычно служит вена локтевого сгиба. На среднюю треть плеча накладывают жгут, слегка сдавливающий вену, а не артерию (сдавление артерии узнают по исчезновению или ослаблению пульса). Больной сжимает и разжимает пальцы, при этом вены более интенсивно наполняются кровью. Место вкола иглы дезинфицируют спиртом (но не йодом, так как при потемнении кожи от йода, вена не будет просвечивать). Пункция может быть произведена просто толстой иглой или иглой, надетой на шприц. Иглу вкалывают в ткани правой рукой, опираясь ею же на руку больного. Левой рукой слегка натягивают кожные покровы и вену больного. Кончиком иглы постепенно проходят наискось кожу, а затем стенки вены. Как только получено ощущение, что игла в вене, надо осторожно продвинуть иглу по ходу сосуда, чтобы весь введенный участок иглы поместился в просвете сосуда. Кровь должна вытекать медленно и в зависимости от цели операции ее собирают или в шприц, или в стерильную пробирку и т. п. Необходимо стремиться к тому, чтобы в течение всего процесса взятия крови игла твердо удерживалась правой рукой и оставалась неподвижной. Если пользуются иглой, надетой на шприц, то скошенный край иглы и градуировка шприца должны быть обращены кверху. Шприц захватывают правой рукой, кожный покров натягивают левой рукой. Иглу вводят описанным выше способом. Если игла вошла в сосуд, то при вытягивании поршня кровь свободно потечет в шприц. Когда пункция окончена, иглу быстро извлекают; к месту вкола, где показывается капля крови, прижимают кусочек стерильной марли или ваты; больной сгибает руку, и под влиянием сдавления отверстие в вене сразу закрывается. Место вкола иглы в кожу смазывают йодной настойкой. Повязка в большинстве случаев излишня. Осложнения и технические погрешности. 1. Игла введена, но кровь не вытекает: хирург не проверил проходимость иглы и она не пропускает жидкость; нужно переменить иглу (в запасе должно быть несколько игл). 2. Игла проверена, но поршень движется туго и не извлекается из шприца; приходится менять шприц. 3. Все проверено, но кровь не насасывается в шприц — игла не попала в вену. Положение иглы проверяют, прощупывая кончик иглы пальцем через кожу. Если игла находится в вене, но кровь не идет, надо опустить павильон иглы, так как возможно, что скошенный ее край уперся в стенку вены. В случае неудачи следует слегка вытянуть иглу назад, так как она, по всей вероятности, прошла через обе стенки сосуда. Если после всех этих манипуляций кровь все же не течет, иглу следует вытянуть и повторить пункцию снова, вколов иглу выше места первого вкола. При повторных неудачных пункциях лучше прибегнуть к обнажению вены. Вскрытие вены Вскрытие вены применяется при некоторых заболеваниях (уремия, эклампсия, гипертония и т. п.) и при разного рода отравлениях, когда показано удаление из организма больших количеств крови, замена выпущенной крови соответствующим количеством физиологического раствора. Кровопускание может быть произведено просто пункцией вены толстой иглой. Но при этом в результате спадения вены удается выпустить лишь небольшое количество крови, а потому лучше применять вскрытие вены. Кровопускание производят обычно из вены локтевого сгиба, наложив жгут на середину плеча. После обычной дезинфекции кожи место разреза анестезируют новокаином. Для обнажения вены лучше всего делать поперечный кожный разрез. При этом следует помнить, что локтевая вена, окруженная подкожными нервами, близка к плечевой артерии, будучи отделена от нее лишь сухожильным растяжением двуглавой мышцы — lacertus fibrosus. Известны случаи ранений плечевой артерии и образования после них артерио-венозных аневризм. Найдя вену, ее изолируют на протяжении 3 — 4 см, а затем применяют один из приводимых ниже приемов. Первый прием. На центральный конец обнаженной вены накладывают зажим; под периферический конец, отступя от пинцета на 3 — 4 см, подводят лигатуру. Вену рассекают тонкими ножницами на половину ее окружности. Кровь, вытекающую из раны сильной струей, собирают в градуированный стерильный сосуд. Взяв нужное количество крови, вену перевязывают выше и ниже места разреза и накладывают повязку. Неудобство этого приема состоит в том, что струю крови трудно направить в сосуд; она разбрызгивается в стороны, пачкает белье, хирурга, окружающие предметы. Эти отрицательные моменты в значительной степени устраняются при втором приеме. Второй прием. Найдя вену, жгут снимают. На периферический конец обнаженного участка вены накладывают кровоостанавливающий пинцет. Под центральный конец заводят лигатуру. Стенку вены захватывают двумя пинцетами и затем пересекают. Фиксировав вену пинцетом, мы может свободно направить в подставленный сосуд сильно льющуюся из центрального конца вены струю крови. При этом способе кровь не разбрызгивается. Удалив нужное количество крови, центральный отрезок сосуда перевязывают, на рану накладывают шов, а затем повязку. Можно выпустить 150 — 500 мл крови, максимум — 1 л. Лекарственные вещества вводят в вену следующим образом. Лекарство набирают в шприц, не совсем наполняя его. Иглу вводят в вену указанным выше способом; затем насасывают в шприц небольшое количество крови, которое смешивают с лекарством; этим контролируют, попала ли игла в вену. Когда игла находится в вене, надавливают на шприц и вводят лекарство. При введении лекарства в вену нужно еще строже проверять его состав, так как существуют вещества, которые, смешиваясь с кровью, являются индифферентными для стенки сосуда, но, попадая в клетчатку, производят резко прижигающее действие, иногда вызывающее обширные некрозы (сальварсан, гипертонические растворы хлористого натрия). При остановке сердечной деятельности (например, при наркозе), когда лекарство, впрыснутое под кожу или даже в вену, не может всосаться, применяют внутрисердечные впрыскивания. В качестве лекарственного вещества применяют, например, 0,1% раствор адреналина. Клинический эффект достигается, если между моментом остановки сердца и впрыскиванием прошло не более 5 — 7 минут. Смазав кожу операционного поля йодной настойкой, производят укол длинной иглой (не менее 6 см длиной) в четвертом или пятом межреберном пространстве у самой грудины (остерегаться повреждения а. mammariae internae!). Иглу проводят кзади и кверху на 2 см в глубину; затем конец ее осторожно поворачивают внутрь и продвигают еще на 4 см. Потом отсасывают кровь, чтобы узнать, удалось ли попасть в полость сердца, после чего впрыскивают адреналин. Если же попасть в сердечную полость не удалось, то производят впрыскивание в сердечную мышцу. Ввиду наличия в ней сильно развитой сети лимфатических сосудов быстро получается возбуждающий эффект. Переливание крови как лечебное мероприятие прочно вошло в хирургическую практику. Оно применяется по самым разнообразным показаниям, главное из них — острое малокровие, при котором перелитая кровь является прямым заместительным эквивалентом. Переливают свежую кровь, кровь консервированную (с добавлением, например, 2 — 4% раствора лимоннокислого натрия или какого-либо другого консервирующего вещества для предупреждения свертывания крови), сыворотку крови и трупную кровь. Различают переливание крови прямое и непрямое. При прямом способе кровь донора переливают непосредственно в кровь реципиента, при непрямом переливании — через промежуточный приемник; преимущество второго способа в том, что можно точно измерить количество переливаемой крови и регулировать поступление крови в организм. Для переливания крови предложено много аппаратов. Прямое переливание крови производится из вены донора в вену реципиента специальным аппаратом при помощи системы трубок, шприца и крана с двумя отверстиями. Кровь донора насасывают из периферического отдела вены, после поворота крана она немедленно поступает в вену реципиента. Затем кран переводят в первоначальное положение, и всю процедуру производят снова, пока не перекачают требуемого количества крови. Техника посредственного переливания. Для стабилизации крови пользуются главным образом раствором лимоннокислых солей. Чаще всего при-меняют 4% раствор цитрата из расчета 10 мл раствора на 100 мл крови. Для предупреждения свертывания крови необходимо стенки сосуда, в который набирают кровь, тщательно обмыть раствором цитрата. К игле, введенной в вену донора, следует присоединить так называемую берущую систему. Она состоит из короткой резиновой трубки и надетой на ее конец слегка изогнутой стеклянной трубки. Во время набирания крови сосуд необходимо слегка покачивать, чтобы кровь перемешалась с цитратом. Нельзя допускать, чтобы кровь текла по каплям и попадала на стенки сосуда. В подобных случаях кровь частично свертывается. Техника вливания цитратной крови проста. Все приборы, предложенные для нитратного метода переливания, делятся на нагнетательные и самотечные. Путем нагнетания кровь может быть введена различными приборами со шприцами, а лучше аппаратом А. А. Боброва. Предпочтительны, самотечные способы, при которых кровь вливается в силу разницы давления в сосуде с кровью и в вене больного. При этом способе опасность эмболии отсутствует. Самотечным путем кровь может быть введена посредством простой воронки с надетой на ее конец длинной резиновой трубкой, оканчивающейся иглой. Могут быть также использованы различные сосуды с отверстием на дне. Широкое применение в СССР получил введенный в практику переливания крови Центральным институтом переливания крови так называемый стандартный аппарат. Принцип его действия состоит в переливании крови из перевернутой вверх дном банки. Он устроен по принципу обычного аппарата А. А. Боброва (рис. 3). На короткую трубку баллона можно надеть резиновую отводящую систему, заканчивающуюся иглой. Весьма просто переливание цитратной крови сифонным способом, предложенным А. Н. Филатовым. Набор для переливания по принципу сифона состоит из стеклянной трубки длиной 20 — 30 см, на верхнем конце изогнутой под углом в 45°. На этот конец надевают резиновую трубку длиной 60 см, оканчивающуюся иглой. В сосуд с кровью вставляют сифонную трубку и посредством выдавливающих движений удаляют воздух из резиновой трубки и таким образом заполняют ее кровью. Когда из иглы показывается кровь, делают венепункцию, и кровь начинает самотеком поступать в вену больного. Приподнимая и опуская сосуд с кровью здесь, как и при всех самотечных способах, легко удается регулировать скорость введения крови. Этот набор можно применить и для капельного переливания крови (рис. 4).
Идея использовать для переливания заблаговременно заготовленную кровь — консервированную — была впервые высказана Сутугиным в 1865 г. Научная и практическая разработка этого метода осуществлена только в советское время. Доказано, что биологическая ценность кон-сервированной крови с каждым днем ее хранения понижается. Однако в первые 10 — 15 дней изменения не столь существенны и в течение этого срока вполне возможно использовать для переливания консервированную кровь. Чаще всего для консервации пользуются специальной жидкостью или чистыми растворами цитрата. При применении специальной жидкости (например, цитратно-физиологического раствора) кровь разводят ею в отношении 1:1. Благодаря этому вместе с кровью приходится вводить значительное количество жидкости. Хранить консервированную кровь необходимо в прохладном месте, лучше всего в комнатном леднике, при температуре 6 — 8°. Для переливания может быть использована только кровь, не имеющая сгустков, признаков гемолиза или инфекции. При наличии гемолиза граница между осевшими эритроцитами и плазмой становится нечеткой и плазма окрашивается в розовый цвет. На наличие инфекции указывает помутнение плазмы и появление в ней хлопьев. Консервированную кровь вполне возможно транспортировать на дальние расстояния. Лучшим средством транспорта является самолет. Техника вливания консервированной крови в основном не отличается от переливания цитратной крови, но при этом необходимо обратить внимание на подогревание крови. Недопустимо опускать банку с холодной консервированной кровью в горячую воду. Нагревание крови нужно производить постелено с таким расчетом, чтобы через 10 — 15 минут температура крови достигла 36°. Переливание перегретой консервированной крови (выше 40°) может повести к смерти при явлениях отравления денатурированными белками. Соблюдение всех правил консервации и техники переливания позволяет устранить это грозное осложнение. Переливание консервированной крови как метод, позволяющий осуществить трансфузию наиболее своевременно, имеет огромное значение для экстренной хирургии, в частности при лечении ранений. Метод переливания трупной крови разработан советскими хирургами (С. С. Юдин, Р. Т. Сакаян, Б. А. Петров и др.). Для трансфузии может быть использована только кровь, взятая от лиц, скоропостижно умерших, но не болевших (перелом основания черепа и другие травмы без нарушения целости покровов и полых органов). Допустимо взятие крови только в первые 6 часов после смерти. Техника получения трупной крови проста: труп укладывают в положение с несколько опущенной верхней частью туловища, обнажают яремную вену и в нее вставляют толстую канюлю. Таким образом удается получить от 500 до 2000 мл крови. Прибавлять стабилизаторы к трупной крови излишне, так как она неспособна свертываться. Использование полученной крови возможно только на основании данных вскрытия трупа (отсутствие инфекционных заболеваний) и при отрицательной реакции Вассермана. Биологическая ценность трупной крови несколько ниже крови, полученной от доноров. В ряде случаев показано переливание крови капельным способом; при этом можно вводить в организм огромные количества крови (до 5 л), соответственно чему увеличивается и эффект переливания крови. Прежде чем приступить к переливанию крови, необходимо прежде всего не только установить группы их крови, но и выяснить «совместимость» крови донора с кровью реципиента. Переливание крови — ответственная операция, при проведении ее нужно строго следить за состоянием больного. Даже после выяснения групп крови и совместимости крови реципиента и донора применяют «биологическую пробу». Введя 10 — 20 мл крови, переливание останавливают и наблюдают. Первыми симптомами несовместимости будут появление у больного одышки, расстройство кровообращения, побледнение, головная боль, сильная боль в поясничной области и пр. При наличии этих явлений переливание крови должно быть прервано. Нужно выждать, пока больной оправится, и только после этого продолжать переливание. При стойкой реакции необходимо отказаться от операции. В основе описанной реакции лежит агглютинация и гемолиз крови донора кровью реципиента. Описанные реакции появляются обычно в первые 3 — 5 минут от начала переливания после введения 30 — 50 мл крови. К поздним осложнениям относятся: альбуминурия с олигурией или анурией, быстро проходящие отеки, суставные и мышечные боли, гемоглобинурия. Эти осложнения являются результатом разрушения кровеносных телец, токсичности сыворотки и т. п. В целях наиболее массивного подведения лекарственных веществ к тканям их вводят в магистральную артерию органа, в тканях которого развивается тот или иной патологический процесс. Внутриартериальные вливания новокаина для получения анестезии при операциях на конечностях впервые применил В. А. Оппель с сотрудниками. В предвоенные годы этот метод разрабатывал В. А. Иванов в госпитальной хирургической клинике I Московского ордена Ленина медицинского института, чтобы повлиять на течение раневого процесса. В годы Великой Отечественной войны обстоятельно разработал этот метод, особенно при ранениях головы, Н. Н. Бурденко с сотрудниками. Они показали, что введение лекарственных веществ — сульфаниламидов и пенициллина в сонную артерию при ранениях головы — оказывает благотворное влияние на течение раневого процесса, усиливая способность тканей сопротивляться инфекции, неизбежной при травме, что и снижает на 10 — 12% смертность при этих ранах. Многие авторы (Д. А. Мартынов, В. А. Иванов, X. И. Геворкян и др.) получили подобные же результаты при лечении ранений конечностей. Несомненно, что большое значение в механизме этого явления имеет воздействие вводимого в артерию вещества на нервнорецепторные аппараты стенок всей сосудистой системы органа и следующие за таким воздействием рефлекторные изменения трофического состояния ткани. Предпочтение следует отдать изотоническим растворам. Однократно не следует вливать более 100 — 150 мл такого раствора. При острых процессах и травмах чаще всего бывает достаточно 1 — 3 вливаний. При трофических расстройствах, особенно при самопроизвольной гангрене, лучшие результаты получают при введении 10 — 20 мл новокаина с добавлением морфина, производя многократные инъекции (Н. Н. Еланский). Хорошие результаты получены при введении в артерию крови при шоке (Б. В. Петровский) и так называемых терминальных состояниях (В. А. Неговский). Техника внутриартериальных вливаний несложна. Положение больного всегда лежа. Если предполагается произвести вливание в сонную артерию, то голова должна быть повернута в противоположную сторону. Плечевая и бедренная артерии прощупываются в типичном месте. Нащупав биение пульса артерии, устанавливают на нем указательный или средний палец левой руки. Слегка натянув кожу больного большим пальцем левой руки, правой рукой прокалывают кожу, отступя на 2 — 3 см проксимальнее от пальца, улавливающего пульсацию артерии. Проходя иглой лежащие под кожей ткани по направлению к ощущающему пульс пальцу левой руки, прокалывают стенку артерии. Если игла попала в полость артерии, то из иглы показывается интенсивная струя алой крови, Если такой струи нет, то это значит, что стенка артерии не проколота или игла прошла через противопложную стенку артерии или закупорена сгустком крови. При некоторой предварительной тренировке на собаках (пункция сонной или бедренной артерии) указанные трудности легко преодолимы. Вводят раствор медленно. Предварительно раствор должен быть подогрет до 30°. К концу вливания целесообразно сдавить вену, соответствующую артерии, что лучше всего достигается наложением манжеты от аппарата для измерения артериального давления. По извлечении иглы место прокола артерии следует прижать пальцем на 2 — 3 минуты, чтобы предупредить образование гематомы. Вводить жидкости можно и через костный мозг, обладающий интенсивным крово- и лимфообращением. Через метафизы костей вводят растворы новокаина для обезболивания при операциях на кисти, стопе, предплечье, голени и т. д. Капельное переливание может быть произведено через костный мозг грудины. Толстой иглой прокалывают кожу и кортикальный слой грудины. К игле присоединяют систему для капельного переливания. | |
|
| |
| Переглядів: 636 | | |
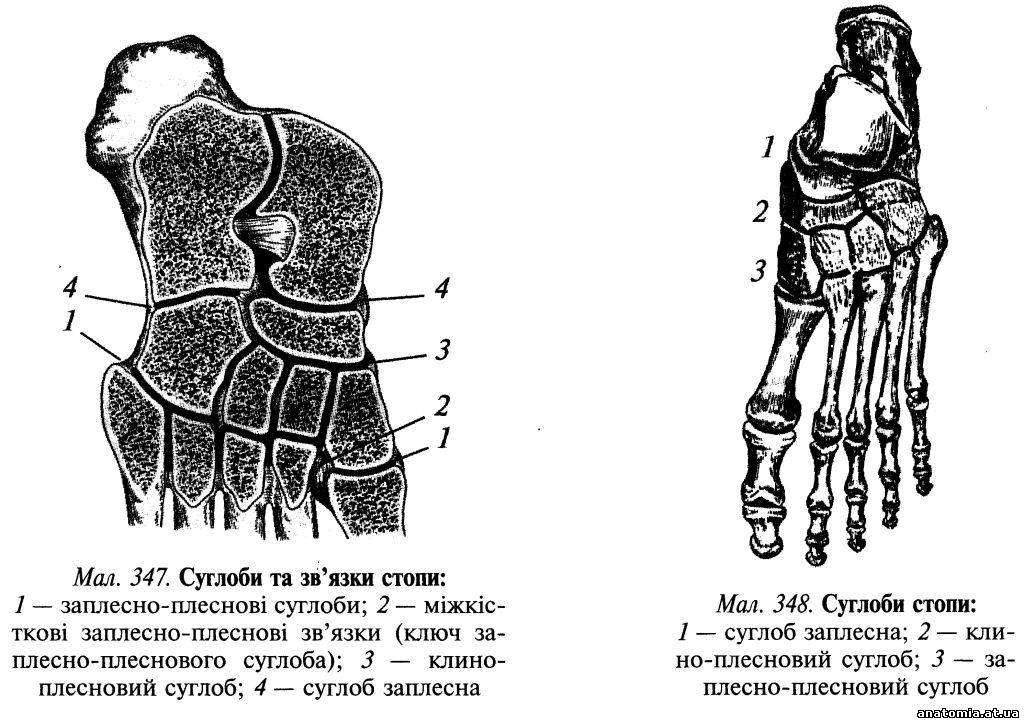 Пошарова топографія. Шкіра підошвової поверхні стопи товста та міцно зрощена з підлеглим підошвовим апоневрозом (aponeurosis plantaris) за допомогою великої кількості сполучнотканинних перегородок, які пронизують підшкірну жирову клітковину. Підшкірна жирова клітковина добре розвинена в ділянці п'яткового горба і головок плеснових кісток, де вона виконує роль амортизатора. Завдяки її вираженій комірковій будові нагнійні проц... Читати далі... |