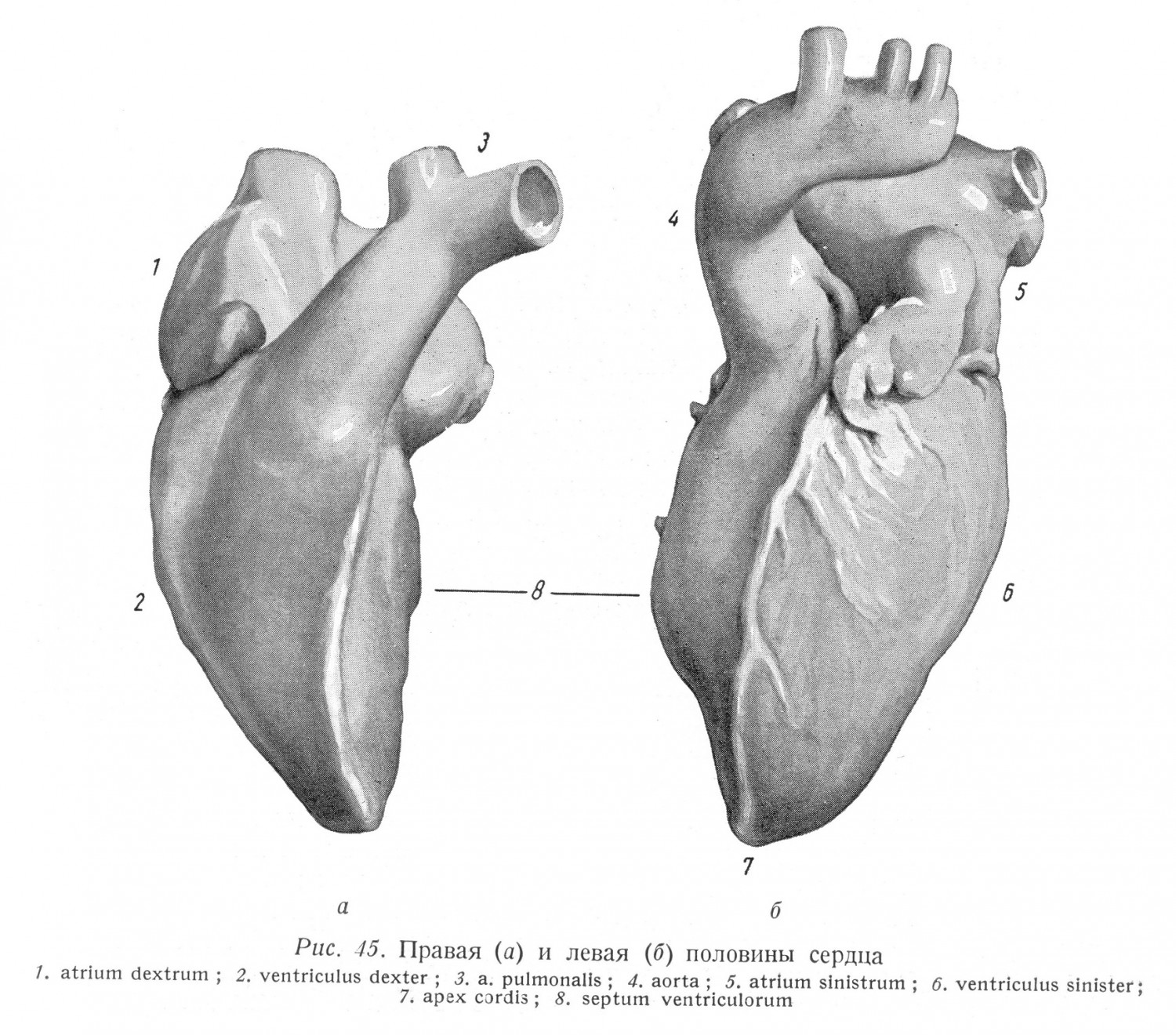
Морфология предсердий и желудочков отражает сложные условия развития сердца, сказывающиеся не только в образованиях, тесно связанных с функцией полостей сердца, в отличающемся развитии миокарда, в морфологических особенностях клапанов, но также и во внутренней топографии полостей, в их взаимосвязи. Внутреннюю топографию сердца взрослого мы можем — самопроизвольно — лучше всего освещать таким образом, если предполагаем, что упомянутый во вводной части вращательный сдвиг вокруг оси проходит через левую половину сердца. Вокруг этой предполагаемой оси накручивается правая половина сердца на левое предсердие и на левый желудочек, причем правое предсердие в меньшей, а правый желудочек — в большей степени. Таким образом левая половина сердца образует на правой половине сердца вдавление, особенно хорошо видимое в области желудочков: межжелудочковая перегородка выпуклая по направлению к правому желудочку (рис. 45). Левый желудочек при поперечном разрезе имеет форму круга, а правый желудочек — полулунную форму. Соотношение полостей между собой изображено на рис. 46, где хорошо видны морфологические особенности предсердий и желудочков.
I-ый срез рисунка 46 изображает основание сердца. Вливающиеся в предсердия отрезки верхней полой вены, правых и левых легочных вен, придатки правого и левого предсердий, а также начальные отрезки легочной артерии и аорты хорошо видны.
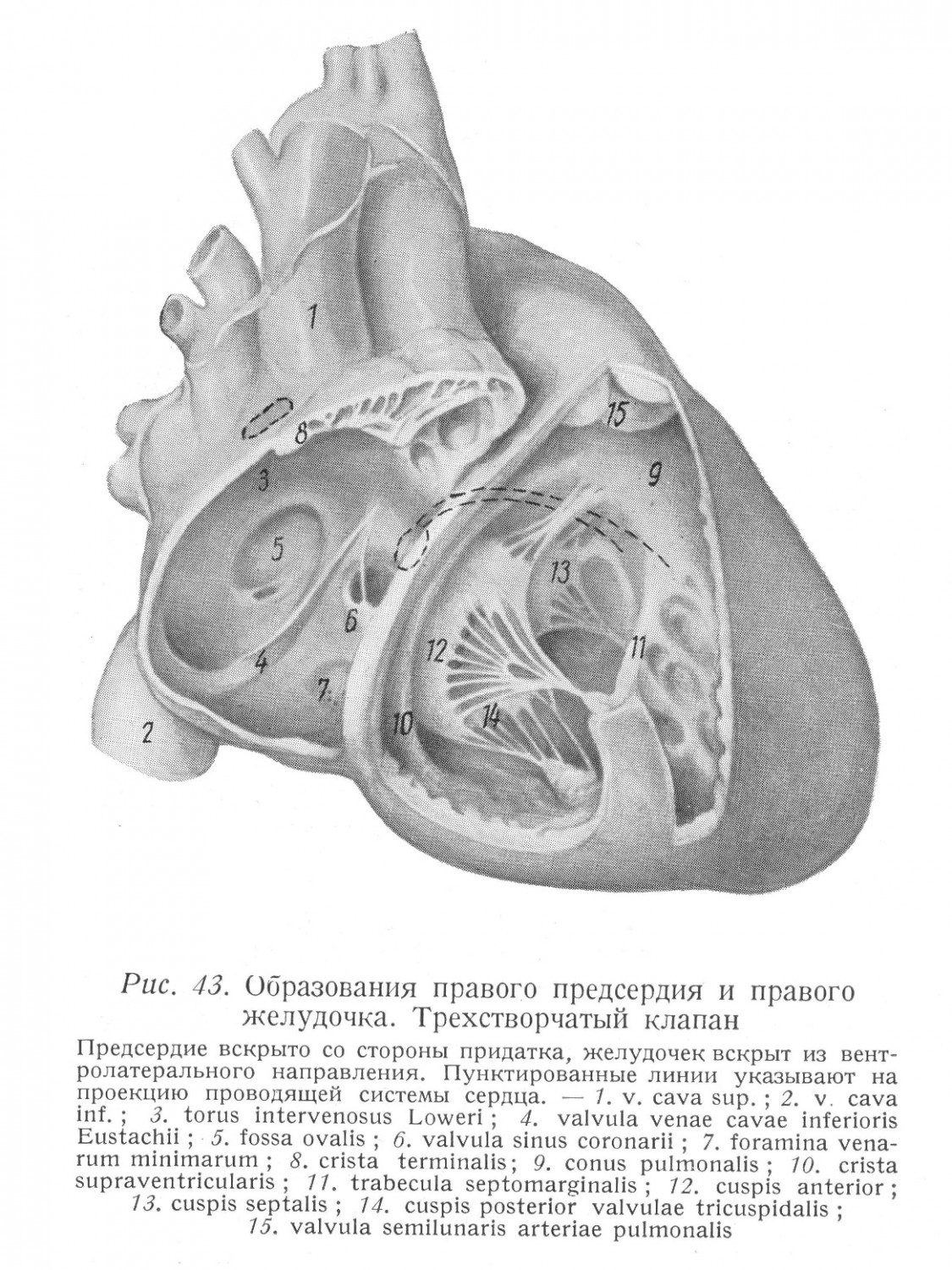
II-ой срез изображает плоскость клапанов артериальных отверстий. Видно положение интератриальной перегородки и положение правого и левого предсердий. Продольные оси предсердий проходят почти под прямым углом по отношению друг к другу. У заднего края интератриальной перегородки видна задняя интератриальная борозда (sulcus interatrialis posterior). Это место доступа при производимой с правой стороны операции по поводу бикуспидального стеноза. Левое предсердие вскрывается в глубине борозды у левой атриальной части перегородки. Видны устья легочной артерии и аорты. Хорошо виден начальный отрезок правой венечной артерии, отходящей от правого переднего кармана аортального клапана. ІІІ-ий срез проходит немного под плоскости клапанов. Видны два фиброзных кольца, trigonum fibrosum dextrum et sinistrum. Клапаны венозных отверстий видны сверху и спереди. Стрела указывает на передний парус двустворчатого клапана, двойная стрела указывает на crista supraventricularis, которая видна через conos pulmonalis. ІѴ-ый срез показывает положение межжелудочковой перегородки. Вместе с другими срезами здесь хорошо видно, что имеющий на срезе полулунную форму правый желудочек как бы накручивается на толстостенный левый желудочек, имеющий на срезе форму круга. На Ѵ-ом срезе стрела показывает часть trabecula septomarginalis, идущей от правой стороны межжелудочковой перегородки к передней стенке правого желудочка. На срезах VI и VII видны трабекулы желудочков, заполняющие у верхушки желудочков почти полностью полость желудочков. Во время систолы полость желудочков, можно сказать, исчезает. Хотя между полостями имеются с морфологической точки зрения большие отличия, их объем при физиологических условиях совершенно одинаков. Это является основной пред-посылкой безупречного кровообращения. Любое незначительное нарушение этого равновесия является большой нагрузкой для сердца и оно только ценой значительной добавочной работы, мобилизацией запасных энергий может в течение более или менее продолжительного времени справиться с этой задачей. Если препятствие, возникшее в результате нарушения, уже не может быть полностью компенсировано сердцем, то в зависимости от локализации изменения в малом или в большом кругу кровообращения, а позже в обоих местах, наступает застой. Правое предсердие Место впадения верхней и нижней полых вен, а также придаток правого предсердия придают ему неправильную форму (рис. 43, 45, 46). Правое предсердие слабо выпуклое, его латеральная поверхность выпячивается в правую сторону и вызывает небольшое вдавливание на медиастинальной поверхности правого легкого. Нижняя поверхность правого предсердия лежит на диафрагме. Обращенная в медиальную сторону вогнутая часть образует с соответствующей частью левого предсердия перегородку между предсердиями. На границе задней диафрагмальной поверхности в правое предсердие вливается нижняя полая вена, а у его верхушки — верхняя полая вена.
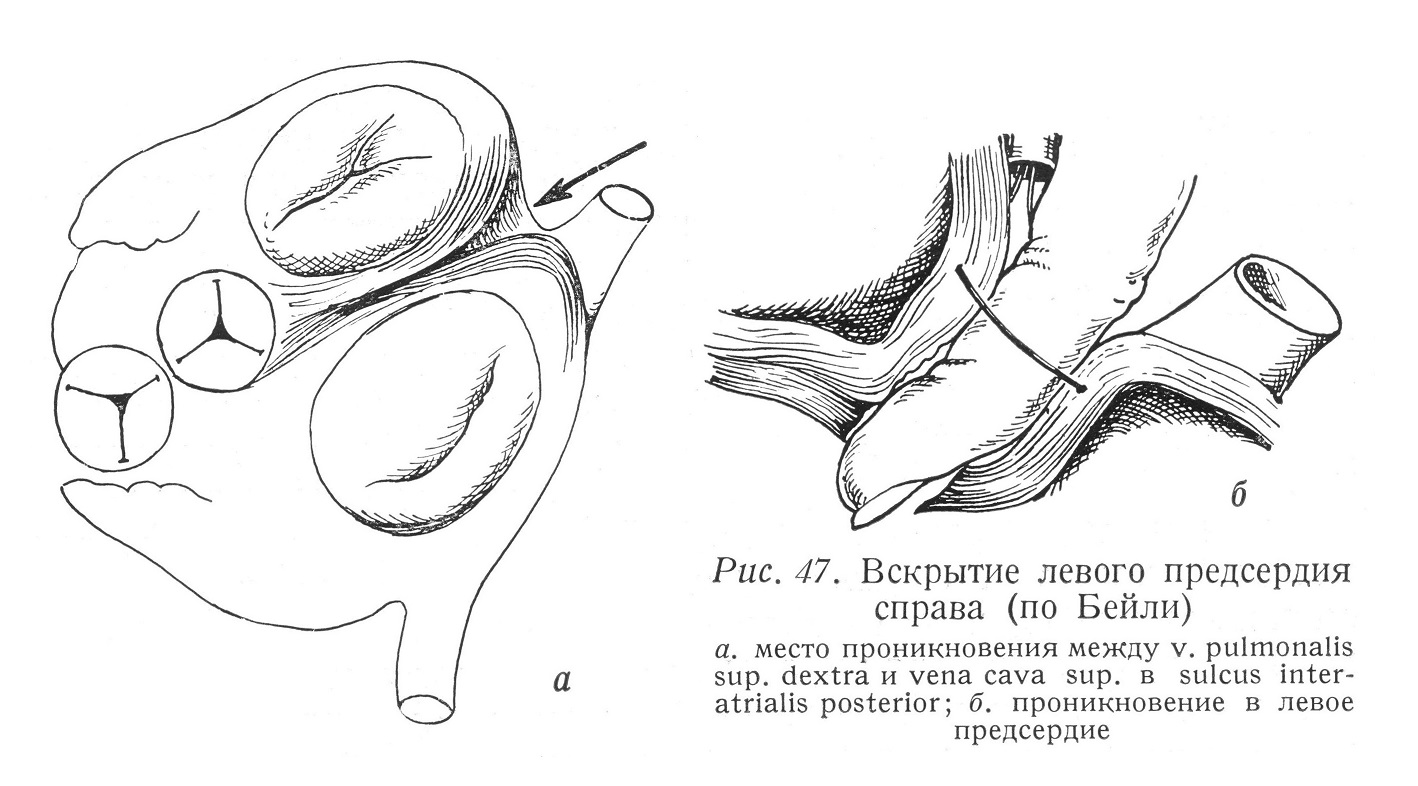
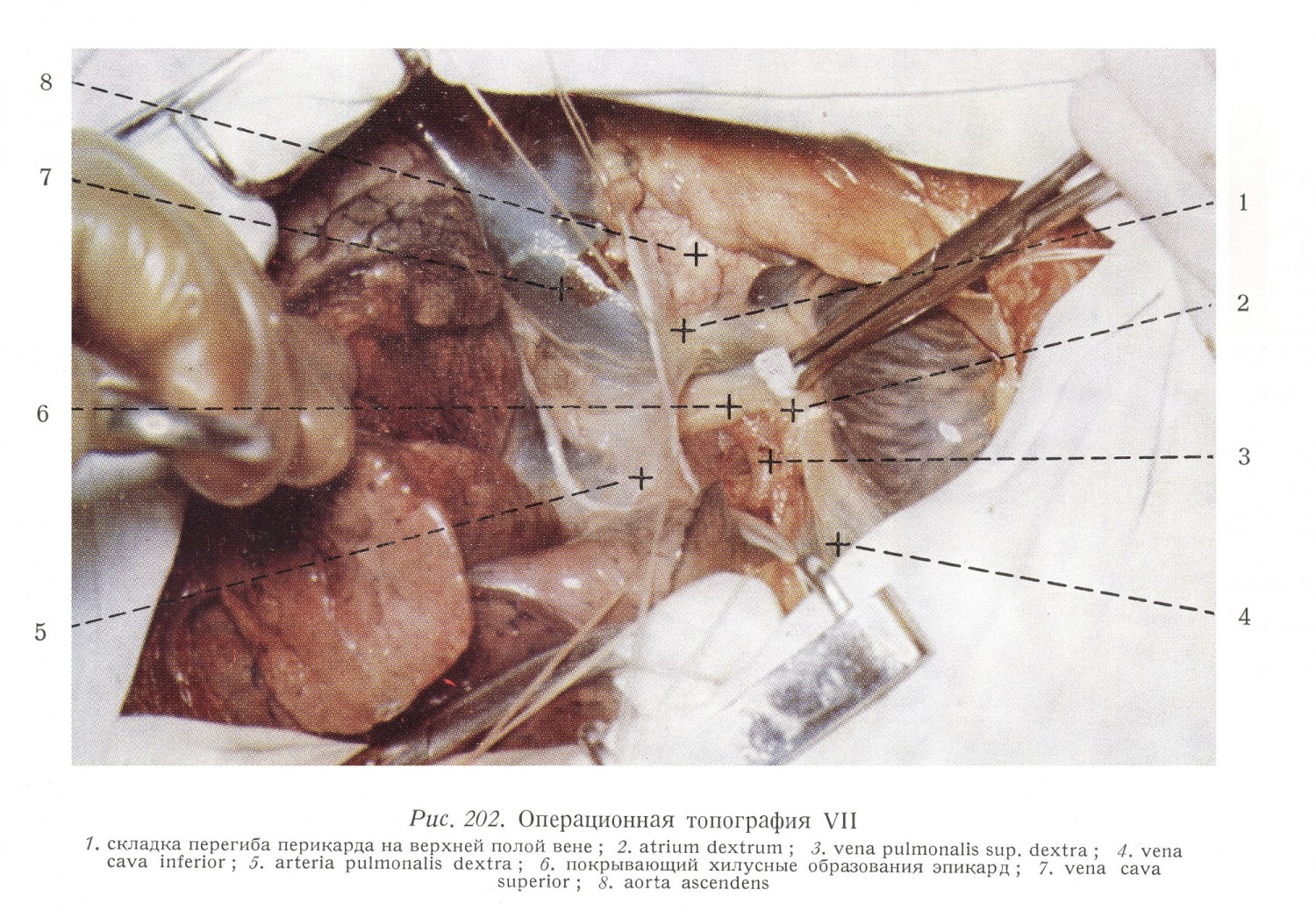
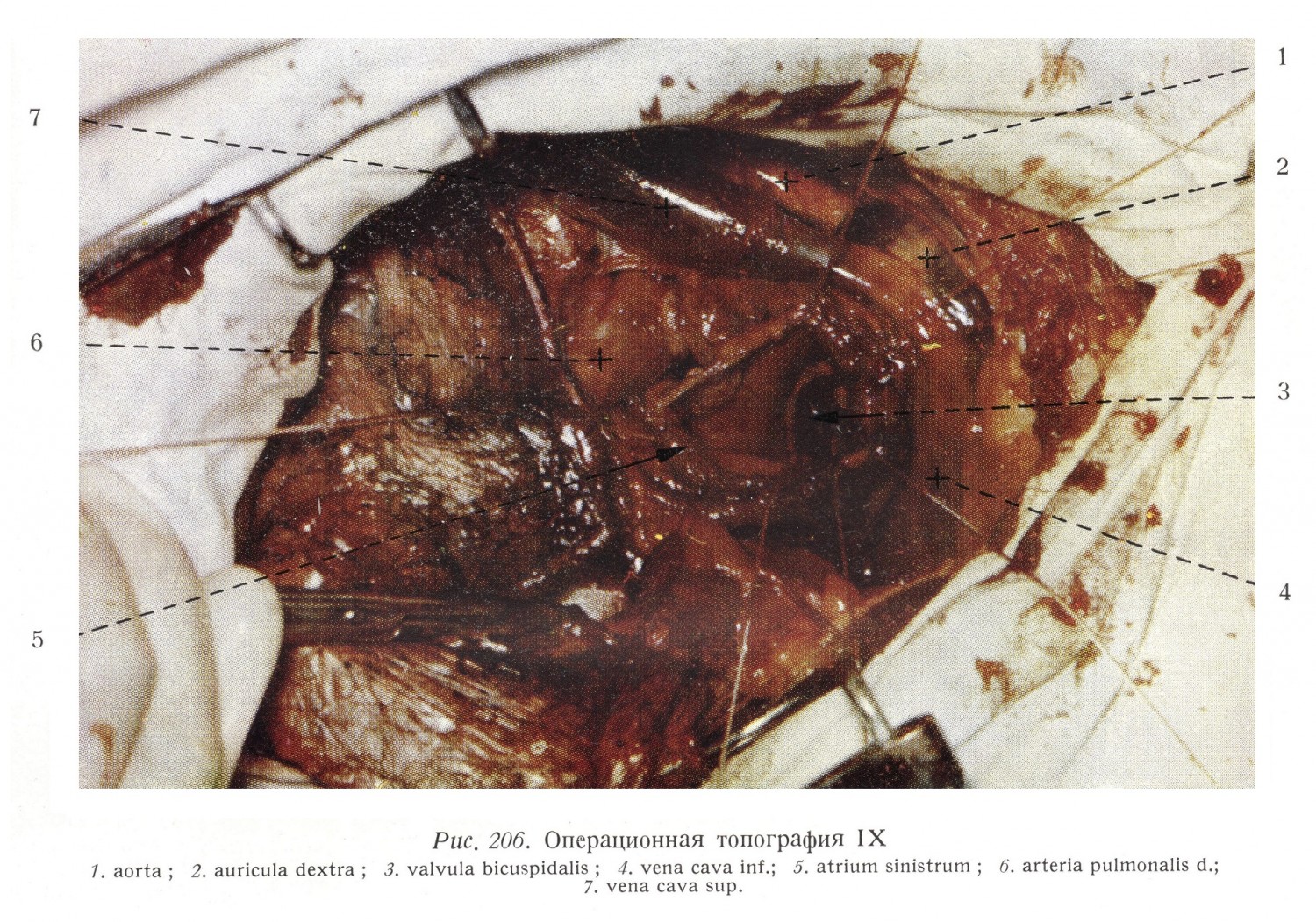
Границы предсердия определяются образованиями, хорошо видимыми на наружной поверхности его стенок. Придаток правого предсердия отделяется от венечной борозды и от верхней полой вены ярко выраженным углублением. Его вход расположен на вентро-латеральной стенке предсердия, напротив перегородки. По латеральной стенке предсердия, от углубления между верхней полой веной и придатком предсердия к переднему краю отверстия нижней полой вены идет неглубокая борозда (sulcus terminalis). На внутренней поверхности предсердия соответствующий этой борозде гребень (crista terminalis) обозначает две части предсердия: заднюю часть с гладкой стенкой, развивающуюся из венозного синуса, где вливаются крупные вены и коронарный синус, и переднюю часть, образующуюся из atrium primitivum, где видны идущие от crista terminalis к правому атриовентрикулярному отверстию mm. pectinati и вступающие в придаток правого предсердии trabeculae carneae. На основании сердца углубление между верхней полой веной и правыми легочными венами (sulcus interatrialis post.) указывает на медиальную границу правого пред-сердия, т. е. на перегородку между предсердиями. С операционной точки зрения это весьма важная область, потому что внедрение в левое предсердие осуществляется с правой стороны именно здесь. Самостоятельные циркулярные мышечные волокна здесь опускаются вглубь и между встречающимися волокнами возникает борозда. Ход внедрения следующий (рис. 47, 201 — 207): после правосторонней антеролатеральной торакотомии на границе верхней полой вены и правых легочных вен разыскивается борозда.
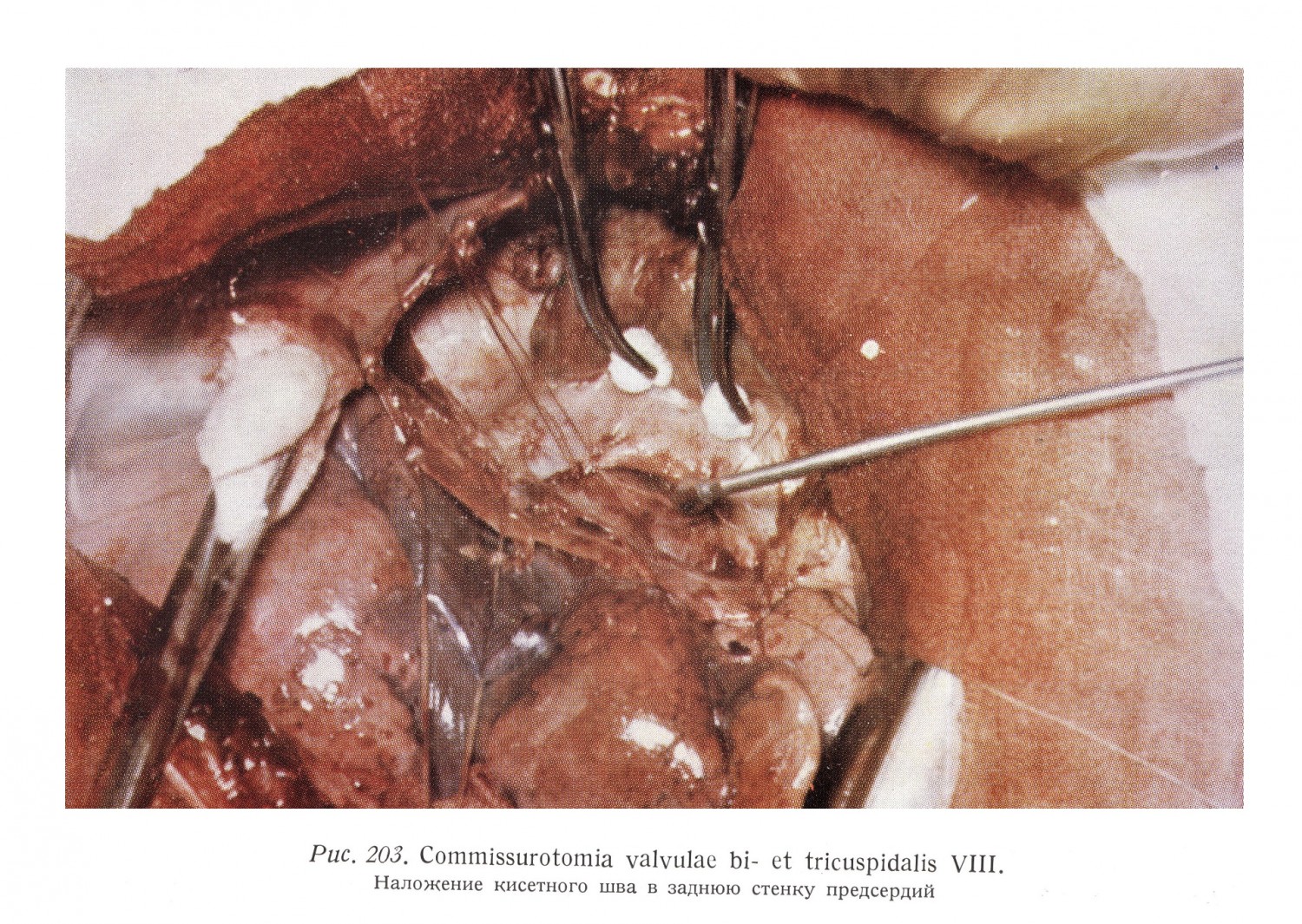
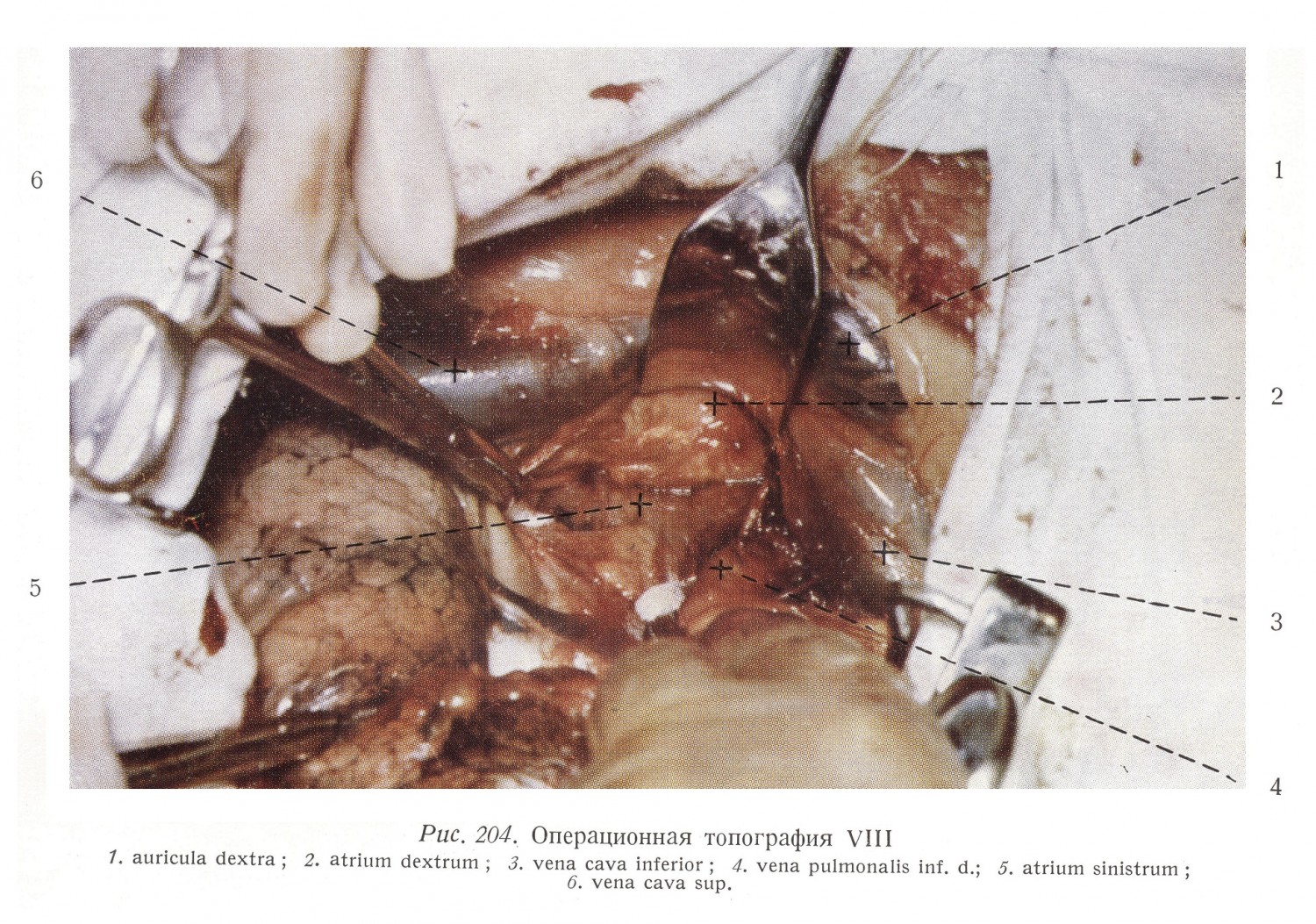
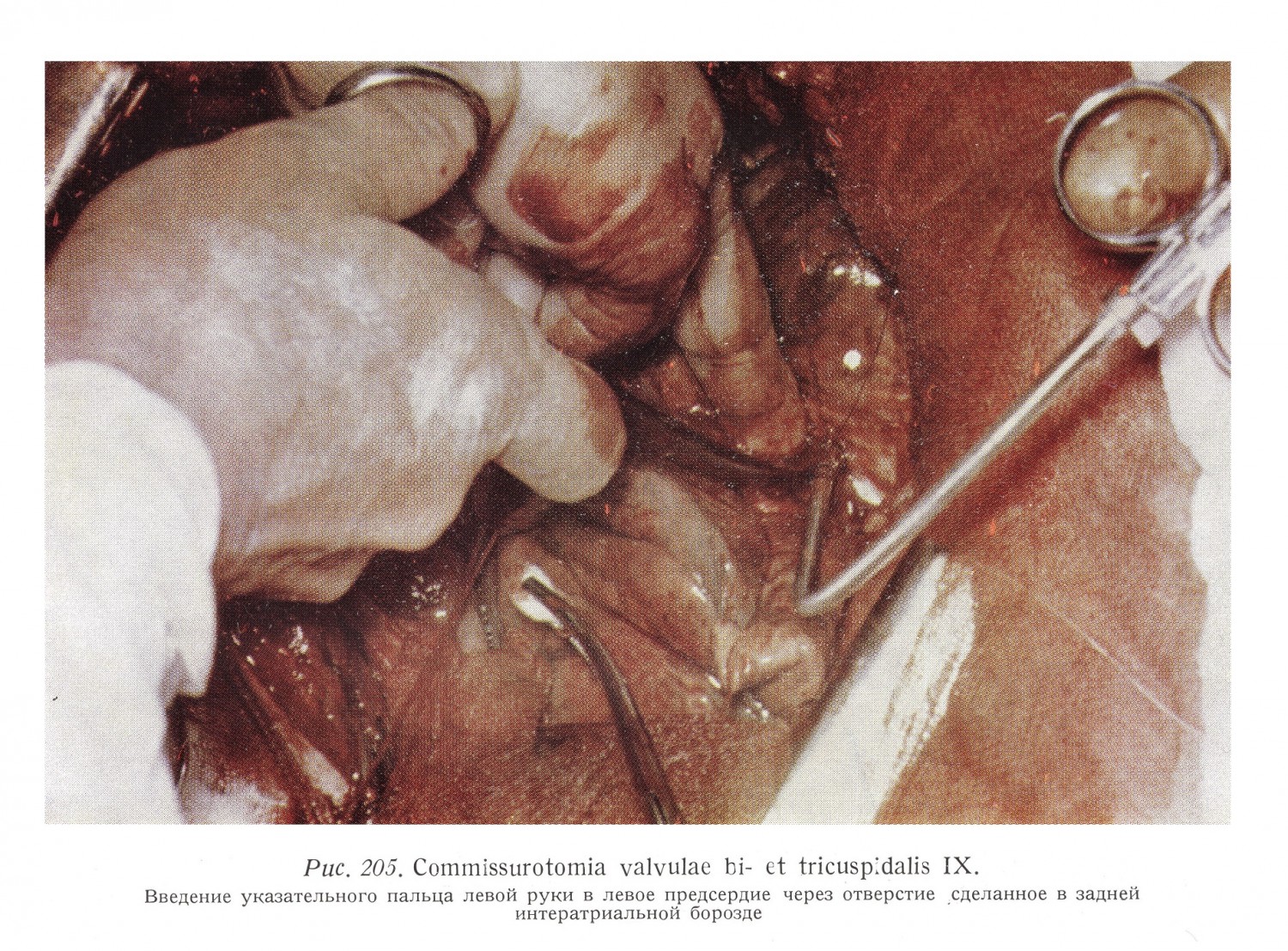
Между сосудами в заднюю стенку правого и левого предсердий вкладывается круговой шов, а затем следует проникать в глубине борозды до места встречи идущих с правой и левой сторон волокон перегородки, и перерезав волокна перегородки левого предсердия под защитой кругового шва прощупать в левое предсердие. Митральный клапан находится в направлении прощупывания и поэтому суженное отверстие хорошо расширяется. Этот доступ может быть применен также и при изолированных дефектах интератриальной перегородки. Смотря через основание придатка правого предсердия в правое предсердие, в вентральном направлении видна crista terminalis, а также гребенчатые мышцы, идущие в придаток и к атриовентрикулярному отверстию, а в дорзальном направлении на гладкой стенке предсердия видны три венозных отверстия. На самой высокой точке правого предсердия видно отверстие верхней полой вены. Диаметр отверстия 18 — 20 мм. Вена проникает воронкообразно через стенку предсердия (рис. 35, 43).
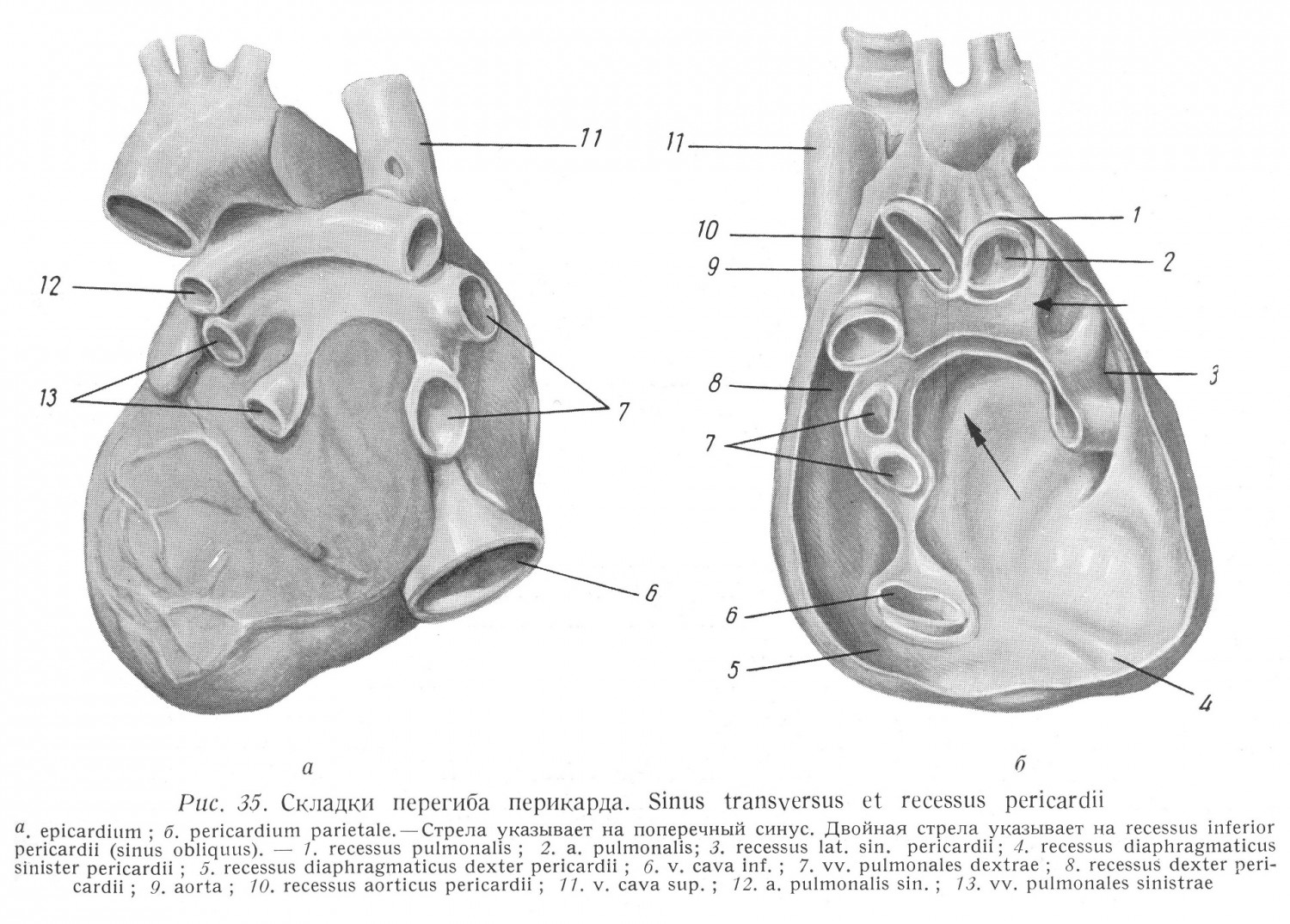
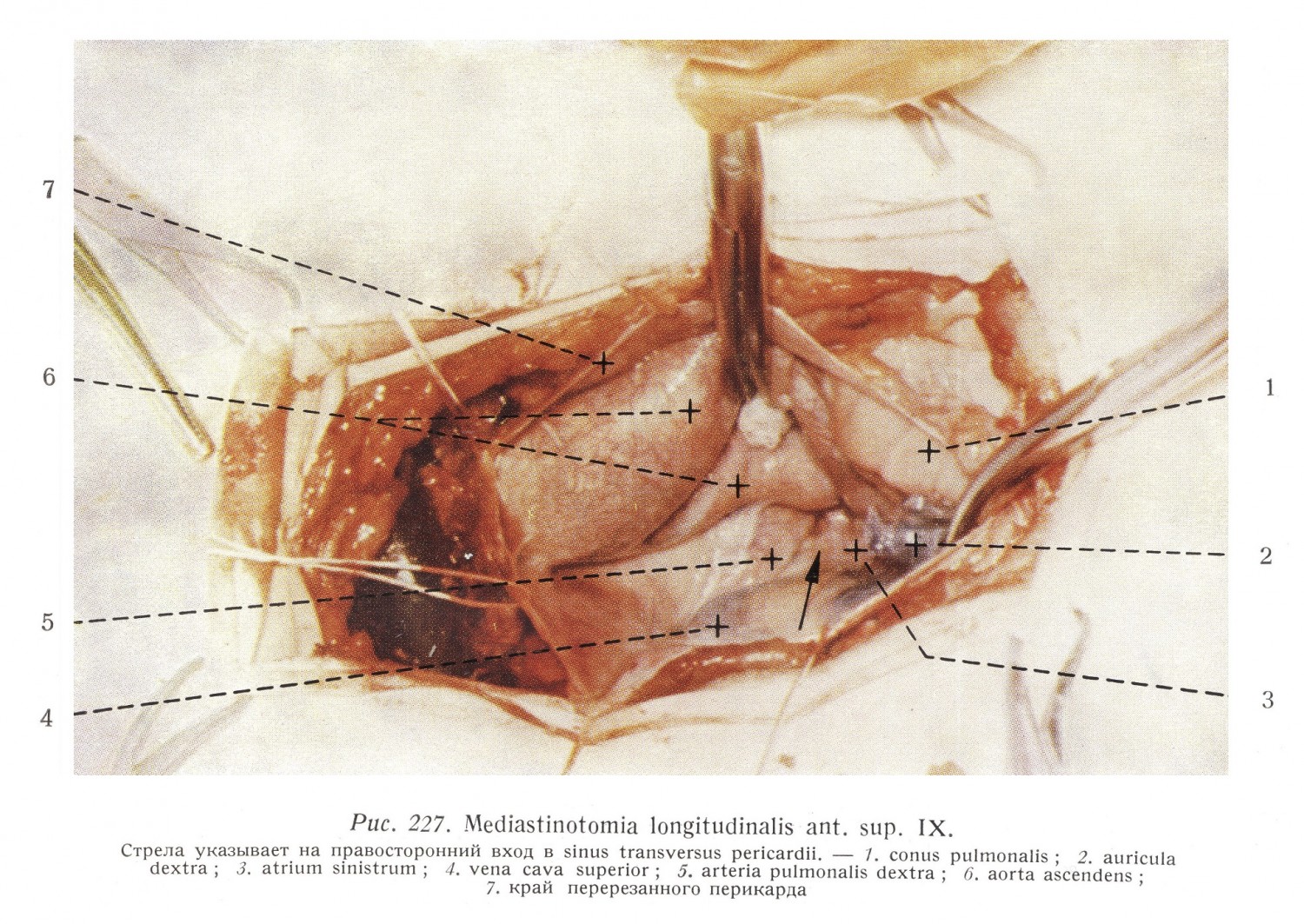
Место проникновения ограничивается следующими частями стенки правого предсердия: сзади — интератриальная перегородка, на правой стороне — латеральная стенка предсердия, спереди — crista terminalis, на левой стороне — часть стенки предсердия, обращенная в сторону sinus transversus. Мускулатура предсердий, однако, — как мы уже указали — отчасти циркулярная, отчасти же, идущими косо волокнами, распространяется на стенку верхней полой вены, и поэтому место прохода не резко ограничено. Нижняя полая вена проникает в правое предсердие в верхней части диафрагмальной поверхности, плотно возле перегородки, в самой глубокой точке полости (рис. 35, 43). Ось отрезка вены, вливающейся в предсердие, направлена сзади и снизу — вперед и вверх. Диаметр — 25 мм. Место вливания вены находится приблизительно на 3 см за трехстворчатым клапаном. Спереди отверстие ограничивается клапаном различной степени развития (valvula venae cavae inf. Eustachii) и сетеобразно продырявленным (сеть Киари [Chiari]). Клапан продолжается на перегородку и там часто заканчивается на передней части limbus fossae ovalis. В эмбриональной жизни этот клапан направляет значительную часть крови, вступающей через нижнюю полую вену, к овальному отверстию и к левому предсердию. В клапане волокнисто заканчивается сухожилие Тодаро. Ось отрезка вливания верхней и нижней полых вен образует открытый назад угол под 135°, и поэтому проходящая между ними часть предсердия впячивается, как идущая поперечно рейка. Это и является tuberculum intervenosum Loweri. Венечный синус (sinus coronarius) вливается в правое предсердие в углу между интератриальной перегородкой, нижней стенкой правого предсердия и клапаном нижней полой вены на расстоянии приблизительно в 1,5 см от правого атриовентрикулярного отверстия. Диаметр отверстия приблизительно 8 мм, справа он суживается серпоподобным клапаном из удвоенного листка эндокарда (valvula sinus coronarii, seu Thebesii). Клапан имеет различные формы и различные величины. Часто он имеет сетевидную структуру, иногда его высота равна 4 — 5 мм, в других случаях он отсутствует. Клапан развивается совместно с клапанами нижней полой вены, и его свободный край обращен в сторону интератриальной перегородки. Латерально от отверстия венечного синуса, область между устьем нижней полой вены и правым атриовентрикулярным отверстием покрыта сетью низких мышечных балочек. Иногда эта часть предсердия выпячивается. Тандлер назвал эту область auricula posterior. Область между sinus coronarius и auricula posterior гладка, и в части случаев здесь vena cordis parva проходит подэндокардиально. На перегородке между предсердиями, на уровне между torus Lowed и местом вливания нижней полой вены располагается fossa ovalis, ограниченная сзади, сверху и спереди limbus fossae ovalis. На месте овальной ямки в эмбриональной жизни находится отверстие foramen ovale seu Botalli; кровь правого предсердия попадает через это отверстие непосредственно в левое предсердие, обходя сосуды легких. Большее давление в правом предсердии обеспечивает переход крови. Как только с первым вдохом начинается дыхание, разница в давлении между правым и левым предсердиями исчезает, и кровоток идет из правого предсердия через правое атриовентрикулярное отверстие в правый желудочек, а оттуда через легкие в левое предсердие и, наконец, в левый желудочек и в аорту. За последние два месяца внутриутробной жизни из задней части отверстия начинается рост тонкого перепончатого клапана, происходящий в вентральном направлении. До тех пор, пока давление в правом предсердии больше, клапан выпячивается в сторону левого предсердия. Когда давление уравняется, клапан вступает на место овального отверстия и сращивается также и спереди с краем. Часто встречаются аномалии. Небольшие оставшиеся открытыми щели, отверстия возникают у переднего края клапана, соответственно направлению роста клапана, но они обычно не имеют практического значения. Хотя после рождения давление в левом предсердии больше, чем в правом, расположенный на левой стороне перегородки клапан налегает на отверстие, идущее обычно косо справа и сзади налево и вперед и таким образом в функциональном смысле нет сообщения между двумя предсердиями. Небольшое морфологическое изменение может быть серьезной аномалией, если оно комбинировано с другими патологическими явлениями, обычно изменением клапанов, изменяющих условия давления в предсердиях. Например, небольшой дефект интератриальной перегородки вместе с сужением правого атриовентрикулярного отверстия приводит к тяжелым последствиям, потому что, благодаря повышенному давлению в правом предсердии, открывается недостаточный клапан овального отверстия и венозная кровь вливается в левое предсердие. Больший дефект овальной ямки приводит к тому начальному последствию, что из-за большего давления, царящего в левом предсердии, начинается постоянный, хотя вначале небольшой кровоток из левого предсердия в правое. Цианоза в таких случаях, конечно, нет. Это явление, однако, означает, нагрузку для правого сердца, которую правый желудочек и предсердие в течение многих лет все же в состоянии компенсировать. Ввиду того, что легочные сосуды получают большее количество крови, чем при физиологических условиях, они только расширением могут справиться с этой задачей. Таким образом сравнительно рано начинается повышение давления в легочной артерии. Позже склероз легочных сосудов означает все большее препятствие для правого желудочка и для правого предсердия, так что через некоторое время правая половина сердца ретроградно расширяется. Повышение диастолического давления в правом желудочке и присоединяющаяся обычно трикуспидальная недостаточность приводят наконец к повышению давления в правом предсердии и, если в результате этого царящее в полости давление, постоянно увеличиваясь, достигает давления в левом предсердии, то проток крови прекращается. В правой половине сердца, однако, в результате ее недостаточности, давление продолжает повышаться, направление кровотока изменяется и кровь теперь уже из правого предсердия будет просекать в левое, и появляется цианоз. Эта форма дефекта интератриальной перегородки может существовать продолжительное время, и нередки случаи, когда такой больной доживает до 40 — 50 лет. Полное незаращение овального отверстия, что практически означает отсутствие большой части перегородки, сопровождается, естественно, полным смешиванием крови правого и левого предсердий, тяжелым цианозом и присоединяющейся недостаточностью клапанов, и срок жизни сокращается до нескольких недель или месяцев. Для закрытия дефектов интератриальной был разработан целый ряд операций, техника которых различная. Часть авторов закрывает дефект окружающими частями предсердия. Маррей (Murray) сшивает переднюю и заднюю стенки правого предсердия близко к перегородке и этим закрывает или по крайней мере суживает дефект перегородки. Свен (Swan) закрывает дефект инвагинацией придатков правого и левого предсердий. Другие подходят к интератриальной перегородке резекцией придатка правого предсердия. Гросс (Gross) и Ваткинс (Watkins), при дефекте в задней части перегородки, под контролем пальца, введенного в предсердие через правый придаток, пришивают заднюю стенку предсердия к дефекту перегородки. Гросс проводит операцию по поводу дефекта перегородки, расположенного центрально, через вскрытый придаток правого предсердия. К расширенному правому предсердию он прикрепляет воронку из резины или из пластмассы. Предсердие он вскрывает у основания воронки. Кровь вытекает в воронку. При кровяном столбе приблизительно в 10 см наступает равновесие и тогда он под контролем пальца закрывает дефект. Бъёрк (bjork) и Крафорд (Cratoord) проникают из двух направлений. Между venae pulmonales dextrae и vena cava superior они отпрепарируют sulcus interatrialis posterior, а затем под контролем левого указательного пальца, введенного через придаток правого предсердия в предсердие, они на перегородке накладывают шов. Шов они вводят за аортой и за arteria coronaria dextra. Шов проходит под контролем пальца подэндокардиально у края дефекта перегородки, а сзади возле нижней полой вены выходит в отпрепарированном углублении между предсердиями. Затем над фибриновым листочком в углублении завязывается узел, причем, введенный в предсердие палец контролирует степень сужения. Упомянутые методы были вкратце рассмотрены с точки зрения способов проникновения в правое предсердие. В последнее время имеются все большие возможности при помощи гипотермии и сердечно-легочного мотора вскрывать полости сердца бескровным способом и под контролем глаза. Правый желудочек При поперечном разрезе правый желудочек имеет полулунную форму; он справа налево прямо накручивается на левый желудочек (рис. 43, 45, 46). Межжелудочковая перегородка впячивается в правый желудочек. Правый желудочек можно разделить как с морфологической, так и с функциональной точек зрения на две части: на собственную полость желудочка, — функционально это область притока крови в желудочек, — и на воронкообразные продолжения правого желудочка, обращенные влево и вверх — conus arteriosus, — функционально это область оттока крови из желудочка. Между двумя частями желудочка имеется образование, отмечающее границу как на наружной, так и на внутренней поверхностях. Снаружи conus arteriosus отделяется по направлению к верхней части желудочка поперечной бороздой, соответствующей в полости желудочка идущей дугообразно мышечной рейке, crista supraventricularis. Септальная, передняя и нижняя (диафрагмальная) поверхности правого желудочка пере-ходят друг в друга без резкой границы. Наиболее выраженным является margo acutus между передней и диафрагмальной поверхностями. При физиологическом положении сердца в правом желудочке conus arteriosus (область выбрасывания крови) располагается вентрально, в то время как область притока крови, собственная полость, располагается за местом начала конуса, в дор-зальном положении. На основании двух частей желудочка размещается по одному отверстию. В базальной части воронки находится отверстие, ведущее в легочную артерию : ostium arteriosum dextrum. Его диаметр — 28 мм. На основании области притока крови в правом желудочке, на атриовентрикулярной границе расположено атриовентрикулярное отверстие. Стенки области притока крови в желудочке неравномерны, благодаря находящимся там мышечным балочкам, расположенным в нескольких слоях. Эти балочки (trabeculae carneae) находятся на основании желудочка скорее в поперечном, а вблизи верхушки — в продольном направлении. Часть из них имеет главным образом сухожильный состав (trabeculae tendinosae). Часть мышечных трабекул не лежит всем своим веществом на миокарде, а только двумя концами прикрепляется к лежащей напротив стенке желудочка (trabeculae pontiformes). Они появляются особенно вблизи верхушки желудочка и многократно перекрывая полость желудочка придают ей губчатую структуру. Во время систолы трабекулы, принадлежащие внутреннему слою миокарда, своим сокращением полностью выдавливают кровь из губчатой, верхушечной части желудочка, одновременно полость желудочка, из-за тесного прилегания друг к другу трабекул, исчезает. Наиболее выраженной из мостообразных мышечных трабекул является trabecula septomarginalis (arciformis), идущая в нижней трети margo acutus на передней стенке, перекрывая полость на уровне середины желудочка и прикрепляясь к межжелудочковой перегородке на середине ее высоты. Под местом прикрепления этой трабекулы, на перегородку переходят мышечные трабекулы. Над ее местом прикрепления межжелудочковая перегородка совершенно гладка. В остальных областях трабекулы доходят до трехстворчатого клапана. От trabecula septomarginalis обычно берет начало передняя папиллярная мышца (m. papillaris ant.) трехстворчатого клапана, которая наиболее ярко выражена из папиллярных мышц правого желудочка. Обычно на септальном конце трабекулы находится небольшая септальная папиллярная мышца, окружающая вместе с передней папиллярной мышцей, с trabecula septomarginalis, а также со своей сухожильной струной и сухожильной струной передней папиллярной мышцы почти круглое отверстие, идущее от правого венозного устья к правому артериальному отверстию. Волокна trabecula septomarginalis связаны в межжелудочковой перегородке с волокнами crista supraventricularis. Эти две балочки проходят винтообразно, образуя полтора оборота и их можно принимать за дамбы, регулирующие ток крови. Большая часть поступающей в желудочек крови попадает при сокращении желудочка непосредственно в conus arteriosus, другая же часть попадает благодаря этим двум трабекулам в sulcus valvulobasalis и только отсюда идет в конус. Кинг (King) придает tiabecuia septomarginalis большое значение, потому что по его мнению этот мышечный пучок препятствует при диастоле чрезмерному расширению правого желудочка. Поэтому он назвал его препятствующим пучком (moderator band). На трабекуле заканчивается часть правой части пучка Гиса, что также указывает на важность трабекулы. Стенки воронковой части правого желудочка (conus arteriosus) совершенно гладкие. В этой области мышечных трабекул нет. Передняя стенка образуется соответствующей частью грудинно-реберной стенки правого желудочка, септальная стенка образуется верхней частью межжелудочковой перегородки, а задняя стенка — частью основания желудочка, расположенной над crista supraventricularis. Эта последняя область сообщается в латеральном направлении с sulcus valvulobasalis. Crista supraventricularis идет обращенной вверх выпуклой дугой от межжелудочковой перегородки к передней стенке желудочка. Ее волокна находятся в связи с волокнами trabecula septomarginalis. Гребень, ограничивающий conus arteriosus, сзади возникает таким образом, что находящаяся между правым венозным и правым артериальным отверстиями аорта вдавливает стенку желудочка. Углубление, появляющееся таким образом на наружной поверхности, заполняется жировой тканью и стволом arteria coronaria dextra. Перепончатая часть межжелудочковой перегородки (septum membranaceum ventriculorum) расположена между crista supraventricularis и септальным парусом трехстворчатого клапана. Точнее, это — атриовентрикулярная часть перепончатой перегородки, отделяющая, из-за более низкого начала септального паруса, левый желудочек от правого предсердия. Септальный парус закрывает межжелудочковую часть перепончатой оболочки так, что подойти к ней можно лишь поднятием паруса, или возможно — перерезкой проходящих там сухожильных струн. Дефекты межжелудочковой перегородки проявляются главным образом в форме аномалий развития, отчасти самостоятельно, а большей частью в комбинации с другими аномалиями развития. Повреждение межжелудочковой перегородки приводит к немедленной смерти и поэтому с точки зрения операции не представляет проблемы. Подобно положение также и в случае разрыва перегородки, что обычно является следствием инфаркта. Маррей несколько раз уменьшал значительные дефекты межжелудочковой перегородки лоскутами, взятыми из широкой фасции. Бейли (Bailey) закрывал дефекты перегородки лоскутами, взятыми из перикарда, таким образом, что он проводил лоскут вдоль стенки правого желудочка и через дефект на стенку левого желудочка, где лоскут прикреплялся. Эти методы не удовлетворительны, потому что они проводились не на обескровленном сердце и не под контролем глаза. Соответствующее лечение изолированного дефекта межжелудочковой перегородки возможно лишь при соблюдении этих условий, т. е. применением сердечно-легочного мотора, экстракорпоральным кровообращением. Левое предсердие Левое предсердие имеет неправильную форму и состоит первоначально подобно правому предсердию из двух частей — sinus venosus и atrium primitivum sinistrum. Общий венозный ствол затем переходит в предсердие так, что из простого устья становятся сначала два, а потом четыре отверстия. При окончательном сложении сердца примитивному предсердию соответствует придаток левого предсердия. Левое предсердие расположено в углу между артериальными стволами (аорта, легочная артерия), выходящими у основания сердца, и правым предсердием (рис. 45, 46, 227). Верхняя стенка левого предсердия при исследовании in situ топографически соответствует задней стенке, обращенной в сторону заднего средостения, и прилегающая к пищеводу. Место соприкосновения видно по небольшой борозде стенки предсердия. В четырех углах этой, имеющей форму прямоугольника поверхности, вливаются четыре легочные вены. Место перехода вен здесь не резкое, потому что мускулатура предсердия переходит на стенки вен. Мышечные волокна могут быть прослежены до хилуса легких и до хилусной фасции.
Нижняя часть этой поверхности перегибается под почти прямым углом и переходит на узкую диафрагмальную поверхность, нижней границей которой является коронарный синус. Обращенная вправо стенка левого предсердия соприкасается с задней частью вогнутости правого предсердия, вдоль sulcus interatrialis posterior (рис. 46, срезы № II и III). Передняя стенка разделена на две части: часть, обращенная направо и вперед, участвует в образовании интератриальной перегородки. Обращенная налево и вперед стенка образует за легочной артерией и за аортой левосторонний отрезок поперечного синуса перикарда (sinus transversus pericardii). Обращенная влево стенка предсердия смотрит на хилус левого легкого. Эта поверхность находится между венечной бороздой и левыми легочными венами. Она продолжается вперед и вниз на имеющую различную форму наружную поверхность придатка левого предсердия. Внутренняя поверхность предсердия гладка. Мышечные трабекулы имеются только в придатке предсердия. На перегородке между предсердиями перед овальной ямкой в значительной части случаев имеется обращенное вогнутостью вверх удвоение эндокарда полулунной формы (plica semilunaris). Эта складка является остатком клапана овального отверстия и она соответствует перед полным закрытием отверстия переднему свободному краю клапана. При вскрытии перикарда после латеральной торакотомии, проведенной в 5-ом межреберье, сначала видны легочная артерия и придаток левого предсердия. Форма придатка левого предсердия может быть весьма разнообразной благодаря многократным срезам (рис. 48). Он имеет более длинную неправильную форму, чем придаток правого предсердия. С полостью предсердия он сообщается через узкий шейный отрезок (collum auriculae sin.). Граница между придатком и предсердием особенно хорошо видна на правом и верхнем краю шейной части, где имеется борозда. В полости предсердия борозде соответствует круговое или полулунное мышечное кольцо, которое как бы отшнуровывает придаток от предсердия. При операции стеноза левого атриовентрикулярного отверстия, прохождение через шейку придатка предсердия, через которую и в нормальных условиях проходит только один палец, может представить серьезную трудность.
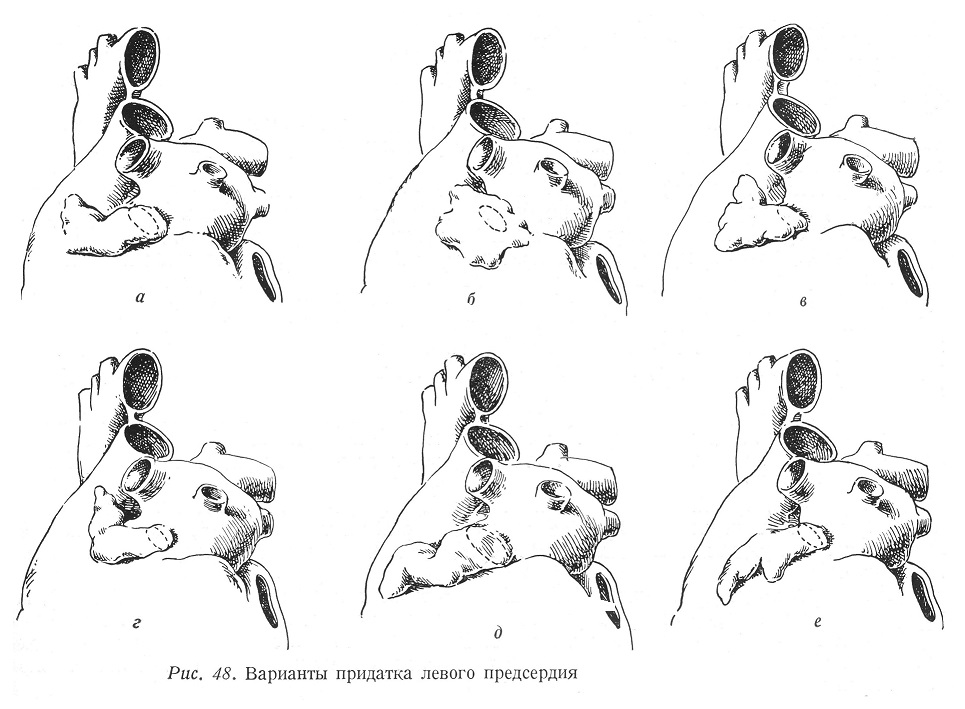
Варианты формы имеют значение с точки зрения проведения операций. Трудно объединить эти варианты в группы, потому что большие или меньшие конституциональные особенности являются уже, можно сказать, индивидуальными. На основании топографии придатка предсердия, отверстия, соединяющего его с предсердием, и на основе более грубых особенностей формы различаются следующие группы : а. Придаток предсердия имеет форму кишки, среднюю длину, и изогнут под тупым углом, обращенным вверх. Конец придатка предсердия обращен в сторону conus pulmonalis. Атриальное отверстие пропускает один палец (рис. 48а). б. Придаток предсердия множественно сегментирован, имеет форму гриба. Отверстие очень узкое, оно в лучшем случае пропускает мизинец и находится под придатком в середине. С точки зрения проведения операции это неблагоприятная форма (рис. 48б). в. Мешкообразный придаток предсердия, средней ширины, располагается параллельно с венечной бороздой. Конец придатка указывает в форме суживающегося отростка на легочную артерию (рис. 48в). г. Короткий придаток предсердия, имеющий в середине изгиб. Угол изгиба обращен вверх. Придаток лежит на левом предсердии, его начальная треть прилегает к стенке предсердия. Придаток не доходит до венечной борозды. Атриальное отверстие узкое, не пропускает пальца (рис. 48г). д. Воронкообразный придаток предсердия с широким атриальным отверстием и с несколькими небольшими изгибами. Направлен без прилегания вперед и вниз, и его конец обращен в сторону передней продольной борозды. С точки зрения проведения операции это благоприятная форма (рис. 48д). е. Короткий, сегментированный, узкий придаток предсердия. Перегибаясь над венечной бороздой, он лежит на левом желудочке. Атриальное отверстие очень узкое, часто оно не пропускает пальца. Придаток обычно изогнут под тупым углом, обращенным в дистальное направление (рис. 48е). На стенке предсердия видны отверстия нескольких малых вен (vv. cordis minimae), из которых вливается в полость предсердия венозная кровь стенки левого предсердия. На интератриальной перегородке в предсердие вливается небольшая вена, собирающая кровь из межжелудочковой перегородки. В обоих случаях венозная кровь примешивается к богатой кислородом крови левой половины сердца. Левый желудочек Поверхности левого желудочка округленно переходят друг в друга и поэтому форма желудочка похожа на конус, обращенный верхушкой вниз (рис.4э). Септальная стенка выпячивается в сторону правого желудочка и поэтому поперечное сечение левого желудочка имеет форму круга (рис. 46). Соответственно расположенным у основания венозным и артериальным отверстиям, в желудочке отличаются область притока и область оттока крови. Оси кровяных столбов (притекающего и оттекающего) образуют здесь только угол в 10°, в то время как в правом желудочке этот угол равняется 60°. Между двумя направлениями кровотока как с морфологической, так и с функциональной точек зрения границу образует передний парус двустворчатого клапана (рис. 44, 147). В желудочке, в области притока, находятся мышечные трабекулы. Trabeculae carneae расположены гуще и являются более тонкими, чем в правом желудочке и они особенно распространены в области верхушки, так что полость желудочка здесь превращается в весьма сложную губчатую систему полостей. Трабекулярная система состоит из балочек неправильного хода, образующих ряд слоев, расположенных друг над другом. При систоле полость желудочка в области верхушки практически исчезает. Область оттока крови направлена в сторону аорты. В этой области стенки желудочка гладки, мышечные трабекулы здесь не встречаются. Области оттока на межжелудочковой пере¬городке соответствует языкообразное продолжение, занимающее верхние две трети перегородки и его верхушка обращена в сторону аортального отверстия. В этой области разветвляется левый ствол пучка Гиса. Аортальное отверстие не может быть отграничено в сторону желудочка столь резко, как отверстие легочной артерии, расположенное в инфундибулуме правого желудочка. В левом желудочке границу образует мышечная балочка различной толщины, окружающая место начала аорты сзади, септально и спереди. Септальная часть более сильная и проходит на границе перепончатой и мышечной частей межжелудочковой перегородки (limbus marginalis). Сечение межжелудочковой перегородки внизу более широкое, вверх утончается и на самом верху переходит в перепончатую часть перегородки. Перегородка развивается из двух направлений и морфологические следы этого факта сохраняются. Мышечная часть перегородки (septum inferius) идет снизу вверх, а перепончатая часть, являющаяся продолжением перегородки, разделяющей truncus arteriosus на две части, — идя сверху вниз, подходит к верхнему, полулунному краю нижней перегородки. Верхняя половина перепончатой части межжелудочковой перегородки отделяет правое предсердие от левого желудочка (septum membranaceum atrioventriculare). На задней части перепончатой перегородки проходит ствол пучка Гиса. | |
|
| |
| Переглядів: 461 | | |
 Пошарова топографія. Шкіра підошвової поверхні стопи товста та міцно зрощена з підлеглим підошвовим апоневрозом (aponeurosis plantaris) за допомогою великої кількості сполучнотканинних перегородок, які пронизують підшкірну жирову клітковину. Підшкірна жирова клітковина добре розвинена в ділянці п'яткового горба і головок плеснових кісток, де вона виконує роль амортизатора. Завдяки її вираженій комірковій будові нагнійні проц... Читати далі... |